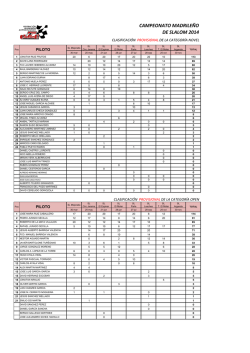
cap12
281-386 12/5/11 16:37 Página 355 Cordales incluidos. Patología, clínica y tratamiento del tercer molar incluido 12 Cosme Gay Escoda, Manuel Piñera Penalva, Verónica Velasco Vivancos, Leonardo Berini Aytés Los cordales incluidos son un apartado importante de la patología odontológica, por su frecuencia, por su variedad de presentación y por la patología y accidentes que frecuentemente desencadenan. Hemos escogido el término genérico de “cordal incluido” por ser el más general, aunque en realidad habría que hacer las distinciones ya comentadas anteriormente: retención, impactación, inclusión, etc. La erupción del tercer molar en la población caucásica se produce en el inicio de la vida adulta (18-25 años) por este motivo se le denomina muela del juicio, molar de la cordura o cordal. Este nombre es atribuido a Hieronimus Cardus, quién habló de “dens sensus et sapientia et intellectus” en clara referencia a la edad que suele erupcionar. La edad media de erupción de los cordales en los varones es de 19,9 años y de 20,4 años en las mujeres. Se acepta como normal que pueda existir un retraso de la erupción de aproximadamente dos años (Fanning). Los terceros molares son los dientes que con más frecuencia se hallan incluidos, de acuerdo con Archer que marca este orden de frecuencia: – Tercer molar superior. – Tercer molar inferior. – Canino superior. – Segundo bicúspide inferior. – Canino inferior. – Segundo bicúspide superior. – Incisivo central superior. – Incisivo lateral superior. En esta estadística es más frecuente la inclusión del cordal superior, al contrario de la mayoría de los autores, así Berten y Cieszynki (citado por Ries Centeno) encuentran que el tercer molar inferior es el que con mayor frecuencia permanece incluido (35%) coincidiendo con estudios más recientes como el de Shah y cols. El tercer molar es el último diente en erupcionar, por lo que fácilmente puede quedar impactado o sufrir desplazamientos, si no hay espacio suficiente en la arcada dentaria. Howe demostró que el 65,6% de los individuos con una edad promedio de 20 años tenía de 1 a 4 cordales incluidos, divididos de igual manera entre los cuatro cuadrantes. Dachi y Howell examinaron 3.874 radiografías de pacientes mayores de 20 años y encontraron que el 17% tenía al menos un diente incluido; de entre éstos, el 47,4% correspondían a terceros molares (29,9% superiores y 17,5% inferiores) que eran susceptibles de ser extraídos ya sea por motivos terapéuticos o profilácticos. Para Bjork, el 45% de los pacientes de una clínica odontológica presenta los cordales incluidos y de ellos el 75% presenta patología que requiere tratamiento quirúrgico. Es por esto que su exodoncia es uno de los procedimientos más importantes de Cirugía Bucal y que se lleva a cabo con mayor frecuencia en la praxis diaria del odontólogo. 12.1. ETIOLOGÍA La frecuencia de patología inducida por el tercer molar es muy elevada, y en nuestro medio sobre todo el cordal inferior, debido a condiciones embriológicas y anatómicas singulares. 12.1.1. CONDICIONES EMBRIOLÓGICAS Los terceros molares nacen de un mismo cordón epitelial, pero con la característica de que el mamelón del tercer molar se desprende del segundo molar, como si de un diente de reemplazo se tratara. La calcificación de este diente comienza a los 8-10 años, pero su corona no termina la calcificación hasta los 15-16 años; la calcificación completa de sus raíces no sucede hasta los 25 años de edad, y va a realizarse en un espacio muy limitado. El hueso, en su crecimiento, tiene tendencia a tirar hacia atrás las raíces no calcificadas de este molar. Todo esto explica la oblicuidad del eje de erupción que le hace tropezar contra la cara distal del segundo molar. La muela del juicio normal evoluciona siempre de abajo arriba y de atrás hacia delante, siguiendo la dirección del “gubernaculum dentis”. Así pues, la evolución normal se hace según una línea curva de concavidad posterior. El tercer molar superior, situado muy alto en la tuberosidad maxilar, al crecer provoca su migración hacia el reborde alveolar, entre el segundo molar y la sutura pterigomaxilar. Con mucha frecuencia su eje se desvía hacia fuera, hacia el vestíbulo, o más raramente de manera oblicua hacia delante, contra el segundo molar. Por esto y por la elevada prevalencia de la hipoplasia maxilar y de las arcadas dentarias de dimensiones reducidas, quedan frecuentemente impactados. Puede considerarse que sólo aproximadamente el 20% de los cordales llega a tener una posición normal en la arcada dentaria. El germen del tercer molar inferior nace al final de la lámina dentaria. Esta región del ángulo mandibular va a modificarse durante la formación del molar, por alargamiento óseo de la misma hacia atrás, arrastrando con él las partes del diente que aún no se han calcificado. Este fenómeno acentúa su oblicuidad primitiva y le obliga, para alcanzar su lugar normal en la arcada por detrás del segundo molar, a efectuar una curva de enderezamiento cóncava hacia atrás y hacia arriba (curva de enderezamiento de Capdepont). La evolución de este diente se efectúa en un espacio muy limitado, entre el segundo molar y el borde anterior de la rama ascendente, de una parte, y entre las dos corticales óseas, de las cuales la externa es espesa y muy compacta, por lo que se desvía más bien hacia la cortical interna, con lo que termina implantándose hacia lingual, si es que lo logra. El enderezamiento del diente termina, por lo general, a los 18 años; sin embargo, estos obstáculos suelen ser origen de impactaciones y anomalías de posición en la arcada dentaria. Así, la corona del cordal debe 281-386 12/5/11 356 16:37 Página 356 Cordales incluidos. Patología, clínica y tratamiento del tercer molar incluido normalmente reflejarse en la cara distal del segundo molar, enderezarse y seguir su erupción hasta llegar al plano oclusal. Este proceso es poco predecible y son posibles las evoluciones de todo tipo. García y Chauncey comprobaron que el 10% de los cordales de los pacientes de su estudio aparecieron en la arcada dentaria después de 10 años de seguimiento. Para Hattab el cordal pierde capacidad de erupción a partir de 25-30º de inclinación respecto al eje vertical, presentando buen pronóstico mientras la inclinación no sobrepase los 5-10º. Sewerin y Von Wowern demostraron que los cordales suelen cambiar su posición entre los 18 y 25 años. Debe recordarse que la agenesia de los terceros molares se presenta aproximadamente en un 5 al 30% de los pacientes dependiendo de la raza. Esto debe considerarse como una disminución de su potencial vital, es decir que el cordal podría considerarse como un órgano vestigial sin propósito o función. 12.1.2. CONDICIONES ANATÓMICAS La evolución normal del tercer molar es alterada a menudo por las condiciones anatómicas; así, debemos destacar el insuficiente espacio retromolar, que produce la inclusión del cordal inferior. El espacio retromolar ha ido disminuyendo progresivamente durante el desarrollo mandibular a lo largo de la evolución filogenética, mientras que las dimensiones dentarias permanecen sensiblemente iguales que en los orígenes. Así, en la mandíbula del hombre neolítico, existía un espacio importante entre la cara posterior del tercer molar y el borde anterior de la rama ascendente. Este espacio, actualmente, ha desaparecido completamente y por ello el cordal no tiene espacio suficiente para erupcionar y queda parcialmente enclavado en la rama ascendente y se ve obligado a desarrollarse en situación ectópica, generalmente en la cara interna de esta rama ascendente mandibular. La falta de espacio como factor etiológico de la inclusión de los terceros molares inferiores es incontestable; la distancia punto Xi-segundo molar es mayor en individuos con dentición completa que en aquellos que tienen el cordal incluido. Graber considera que la dirección y la cantidad de crecimiento mandibular son determinantes de primer orden en la impactación o erupción del tercer molar. La inclusión de los cordales parece ser más frecuente en pacientes con crecimiento condilar en dirección vertical, con poco crecimiento alveolar, rama ascendente mandibular larga, longitud mandibular corta y una mayor inclinación mesial. Las referencias anatómicas empeoran aún más el problema provocado por la falta de espacio óseo. Estas son: – Delante. El segundo molar limita el enderezamiento del tercer molar que puede traumatizarlo a cualquier nivel. – Debajo. El tercer molar está en una relación más o menos estrecha con el paquete vásculo-nervioso contenido en el conducto dentario inferior. Esta proximidad es el origen de distintas alteraciones reflejas. – Arriba. La mucosa, laxa y extensible, no se retrae con el cordal, con lo que se puede formar, detrás del segundo molar, un fondo de saco donde los microorganismos pueden multiplicarse y provocar una infección. El tercer molar está situado en una zona estratégica –encrucijada o “carrefour”- que hace comunicar entre ellos, los espacios celulares vecinos. Por fuera: las regiones maseterina, geniana y vestibular. Por detrás: espacio temporal, región pterigomaxilar, pilar anterior del velo del paladar, el espacio periamigdalino y el velo del paladar. El cordal superior se sitúa entre el segundo molar superior y la sutura pterigomaxilar, y queda en relación con el seno maxilar por arriba y la región pterigomaxilar por detrás. 12.2. CLASIFICACIÓN Para el estudio de las posibles localizaciones de los cordales incluidos, usaremos la clasificación de Pell y Gregory. Esta clasificación se basa en una evaluación de las relaciones del cordal con el segundo molar y con la rama ascendente de la mandíbula, y con la profundidad relativa del tercer molar en el hueso (figuras 12.1 y 12.2). 12.2.1. RELACIÓN DEL CORDAL CON RESPECTO A LA RAMA ASCENDENTE DE LA MANDÍBULA Y EL SEGUNDO MOLAR – Clase I. Existe suficiente espacio entre la rama ascendente de la mandíbula y la parte distal del segundo molar para albergar todo el diámetro mesiodistal de la corona del tercer molar. – Clase II. El espacio entre la rama ascendente de la mandíbula y la parte distal del segundo molar es menor que el diámetro mesiodistal de la corona del tercer molar. – Clase III. Todo o casi todo el tercer molar está dentro de la rama de la mandíbula. En el maxilar superior se valora la relación del cordal respecto a la tuberosidad maxilar y el segundo molar. 12.2.2. PROFUNDIDAD RELATIVA DEL TERCER MOLAR EN EL HUESO – Posición A. El punto más alto del diente incluido está al nivel, o por arriba, de la superficie oclusal del segundo molar. – Posición B. El punto más alto del diente se encuentra por debajo de la línea oclusal pero por arriba de la línea cervical del segundo molar. – Posición C. El punto más alto del diente está al nivel, o debajo, de la línea cervical del segundo molar. 12.2.3. CLASIFICACIÓN DE WINTER Winter propuso otra clasificación valorando la posición del tercer molar en relación con el eje longitudinal del segundo molar (figura 12.3). – Mesioangular. – Horizontal. – Vertical. – Distoangular. – Invertido. Para autores como Liedholm y cols., y Krutsson y cols. los cordales en posición mesioangular tienen de 22 a 34 veces más posibilidades de provocar patología que un tercer molar erupcionado o en inclusión intraósea completa. La posición distoangular tiene un riesgo de 5 a 12 veces mayor de dar patología. Es también interesante conocer la relación del cordal con las corticales externa e interna del hueso mandibular, ya que dicho diente puede estar en vestibuloversión o en linguoversión. Asimismo es importante determinar si la inclusión es intraósea (parcial o completa) o submucosa (figuras 12.3 y 12.4). En el maxilar superior podemos aplicar los mismos criterios: 1) Relación del diente con respecto a la tuberosidad maxilar y el segundo molar. 2) Profundidad relativa del tercer molar en el hueso. 3) Posición del diente en relación con el eje longitudinal del segundo molar (figuras 12.5 y 12.6). 12.3. PATOGENIA 12.3.1. TEORÍA DE MOTY Los accidentes tienen su origen en la supuración espontánea de una inclusión epitelial situada por detrás del tercer molar. 281-386 12/5/11 16:37 Página 357 Cosme Gay Escoda, Manuel Piñera Penalva, Verónica Velasco Vivancos, Leonardo Berini Aytés A B 357 C Clase I Clase II Clase III Figura 12.1. Clasificación de Pell y Gregory. A B Figura 12.2. (A) Tercer molar inferior en posición B y de clase II. Inclusión por falta de espacio (discrepancia óseodentaria). (B) Tercer molar inferior en posición C y de clase III. Inclusión por malposición del cordal. 12.3.2. TEORÍA MECÁNICA La irritación y la inflamación son debidas a la falta de espacio, a la dureza de la encía y a la resistencia del hueso. Esta patogenia mecánica explica también que las presiones del tercer molar contra el segundo molar y contra el grupo incisivo-canino produzcan desplazamientos dentarios (apiñamiento anterior) y alteraciones de la oclusión (contactos prematuros y patología disfuncional de la articulación temporomandibular). 12.3.3. TEORÍA DE CAPDEPONT Esta teoría atribuye un papel esencial a la existencia de la cavidad pericoronaria y a la retención microbiana que se produce en el interior de esta cavidad. La oblicuidad del cordal entraña la rotura de la pared del saco pericoronario contra el segundo molar. Si el contacto tiene lugar por debajo del cuello del segundo molar, el saco está cerrado. Al contrario, si tiene lugar en cualquier punto de la corona, el saco comunica 281-386 12/5/11 358 16:37 Página 358 Cordales incluidos. Patología, clínica y tratamiento del tercer molar incluido A B D C E F L V G H I L V Figura 12.3. Posiciones del tercer molar inferior. (A) Mesioversión. (B) Horizontal. (C) Vertical. (D) Distoversión. (E) Invertido. (F) Vestibuloversión. (G) Linguoversión. (H) Inclusión intraósea. (I) Erupcionado. con la cavidad bucal y su infección es posible (figura 12.7). Fue precisamente Dechaume quien utilizó esta idea para definir el concepto de inclusión. Esta existe pues cuando el saco pericoronario no está en comunicación con la cavidad bucal, después de la edad normal de erupción. Si existe esta comunicación, se habla entonces de inclusión submucosa. La existencia del fondo de saco retromolar y el repliegue mucoso favorecen aún más la infección por la impactación de restos alimenticios y por el traumatismo masticatorio que suele asociarse. La mucosa gingival discurre en diagonal sobre las caras laterales del segundo molar hasta su borde superior, a partir de donde se continúa con el rodete mucoso. El cordal evoluciona pues en un tejido laxo, extensible, móvil, y que sigue los movimientos de la mandíbula. Este tejido no permite que el saco pericoronario se retraiga alrededor de la corona, como lo haría un tejido gingival normal. De todo ello resulta la formación de un capuchón que recubre las partes superior y posterior del diente, y que puede tardar años en desaparecer y liberar completamente la corona. El rodete de la mucosa yugal no interfiere en la erupción del tercer molar, pero sí que favorece la persistencia del saco pericoronario y los fenómenos infecciosos que se asocian a ello (figura 12.8). 12.3.4. TEORÍA NEUROLÓGICA El cordal evoluciona cerca del conducto dentario inferior y es responsable de los accidentes reflejos por irritación del nervio trigémino, y de los problemas vasomotores secundarios por las importantes conexiones del sistema simpático que acompañan al nervio alveolar inferior y los vasos en el conducto dentario inferior. 281-386 12/5/11 16:37 Página 359 Cosme Gay Escoda, Manuel Piñera Penalva, Verónica Velasco Vivancos, Leonardo Berini Aytés A B C D 359 Figura 12.4. (A) 1.8 erupcionado correctamente y 4.8 en mesioversión. (B) 2.8 erupcionado correctamente y 3.8 en distoversión. (C) 2.8 en distoversión y 3.8 en inclusión intraósea. (D) Inclusiones intraóseas, 2.8 en mesioversión y 3.8 en posición horizontal. 12.4. CLÍNICA Aunque en ocasiones los cordales incluidos pueden permanecer asintomáticos toda la vida, lo más frecuente es que estos dientes participen en distintos procesos patológicos. Los accidentes originados por el tercer molar son variados y de intensidad distinta; alcanzan todos los niveles y producen todos los cuadros clínicos desde un proceso local de escasa importancia (caries en la cara distal del segundo molar) hasta estados más graves como la producción de una grave infección del suelo de la boca, la formación de un quiste dentígero o la aparición de una lesión neoplásica en los tejidos foliculares circundantes (carcinoma intraóseo). Cuando se presenta patología grave, se coincide acerca de las indicaciones y contraindicaciones de la extracción del tercer molar, pero la manera de proceder en los cordales asintomáticos o que causan problemas leves requiere una consideración cuidadosa. Para decidir si está indicada la extracción en estos casos, es necesario conocer la patología potencial relacionada con estos dientes, además de las secuelas que pueden acarrear tales problemas. Los accidentes en relación con el cordal suelen aparecer preferentemente entre los 17 y 28 años, aunque pueden verse a todas las edades (desde los 15 a 90 años). Parece existir un ligero predominio en la mujer y los estados fisiológicos femeninos exacerban o despiertan estos problemas. En individuos de raza negra no acostumbra a existir “falta de espacio” y en general no suelen aparecer tantos accidentes de erupción del tercer molar, al contrario de la raza blanca y en individuos de nuestro país. En estos últimos, las complicaciones aumentan en número y en intensidad en las últimas generaciones. Las complicaciones originadas por el tercer molar pueden clasificarse en infecciosas, tumorales, mecánicas, nerviosas y un último grupo de accidentes diversos. 12.4.1. COMPLICACIONES INFECCIOSAS Las complicaciones infecciosas que puede producir el tercer molar pueden ser locales como la pericoronaritis que es la más frecuente, regionales como distintos tipos de abscesos cervicofaciales y sistémicas. Tanto las complicaciones regionales como las sistémicas suelen ser un estadío posterior a la pericoronaritis del cordal, es decir, son una se- 281-386 12/5/11 360 16:37 Página 360 Cordales incluidos. Patología, clínica y tratamiento del tercer molar incluido A Seno maxilar B Seno maxilar C Seno maxilar D Seno maxilar E Seno maxilar F Seno maxilar Figura 12.5. Posiciones del tercer molar superior. (A) Vertical. (B) Distoversión. (C) Invertido. (D) Vertical por encima de las raíces del segundo molar. (E) Horizontal. (F) Mesioversión. A B Figura 12.6. (A) 2.8 en posición horizontal y con la corona orientada hacia distal. (B) 2.8 en inclusión intraósea y vestibuloversión. A B Figura 12.7. Relación del tercer molar con la cavidad bucal. (A) No existe comunicación entre el saco pericoronario y la boca. (B) Hay comunicación entre el cordal y la cavidad bucal. 281-386 12/5/11 16:37 Página 361 Cosme Gay Escoda, Manuel Piñera Penalva, Verónica Velasco Vivancos, Leonardo Berini Aytés 361 A Figura 12.8. Rodete de la mucosa yugal. cuencia que puede instaurarse por tratamiento defectuoso, disminución de las defensas del paciente, etc. B 12.4.1.1. Pericoronaritis Es posible definir la pericoronaritis como la infección que afecta los tejidos blandos que rodean la corona de un diente parcialmente erupcionado; la inflamación resultante puede ser aguda, subaguda o crónica. Desde el punto de vista teórico, cualquier diente puede estar implicado por este trastorno inflamatorio, pero en la práctica, el tercer molar inferior es el afectado en la mayor parte de los casos; por ello, habitualmente nos referiremos a éste, aunque también puede presentarse en los cordales superiores. Existe un espacio potencial, el “folículo”, entre el capuchón de la encía que recubre el diente parcialmente erupcionado y la corona del mismo. El folículo se comunica con la cavidad bucal a través de una fístula que pasa por los tejidos blandos. En el examen clínico se demuestra colocando una sonda por la fístula, y notaremos el diente en la base (figura 12.7). Como dice Archer, este tejido blando que cubre parcial o totalmente el cordal es una excelente “estufa de cultivo”, ya que debajo de esta mucosa existe protección, nutrición, calor y oscuridad con lo que se produce un ambiente adecuado para la proliferación bacteriana (figura 12.9). La infección se produce en los restos del folículo comprendido entre la corona del diente incluido, el hueso circundante y el tejido gingival. Cuando la infección sólo afecta el tejido gingival que cubre el cordal, se denomina operculitis. La pericoronaritis es una situación muy común que aparece por igual en ambos sexos y su frecuencia va en aumento. Puede afectar a pacientes de cualquier edad; pero lo más frecuente es entre los 16 y 30 años de edad y la incidencia máxima es entre los 20 y 25 años. Puede existir una variación estacional, con mayor incidencia en primavera y otoño. Para Lopes y cols. la pericoronaritis fue el motivo para justificar la extracción del 37,5% de los casos incluidos en su estudio. Se cree que entre los estados que predisponen a la pericoronaritis están las infecciones de vías respiratorias altas, el estrés emocional y el embarazo (en el segundo trimestre). No hay pruebas que demuestren que la menstruación tenga alguna relación con el origen de la periocoronaritis. C Figura 12.9. Pericoronaritis del tercer molar inferior. (A) 4.8 en inclusión vertical submucosa. (B) 4.8 en inclusión horizontal. (C) 4.8 en inclusión vertical. 281-386 12/5/11 362 16:37 Página 362 Cordales incluidos. Patología, clínica y tratamiento del tercer molar incluido A B Figura 12.10. (A) Opérculo que cubre parcialmente al 4.8. (B) Operculitis del 3.8. La presencia de un diente superior extruido es un hallazgo común en los pacientes con pericoronaritis; éste puede ser un factor desencadenante, y no hay duda de que, al aplastar el capuchón de encía de recubrimiento (opérculo) durante la masticación o al cerrar la boca, se intensifica y prolonga el cuadro (figura 12.10). Los microorganismos causales más frecuentes son estreptococos, estafilococos y espiroquetas, habitantes normales de la cavidad bucal. 12.4.1.1.1. Pericoronaritis aguda serosa o congestiva Existe un dolor espontáneo en la región retromolar que se acompaña de molestias a la masticación. En el examen intrabucal, veremos por detrás del segundo molar una mucosa enrojecida, edematosa, con indentaciones de las cúspides de los molares antagonistas y que recubre una parte de la corona del tercer molar. La presión de la mucosa pericoronaria es dolorosa y produce la salida de una serosidad turbia, seropurulenta o de sangre. La evolución de esta pericoronaritis es variable. Espontáneamente o bajo la influencia del tratamiento, el dolor desaparece y la pericoronaritis evoluciona hacia la remisión. Una nueva crisis es posible a más corto o largo plazo (6-12 meses). Pero esta inflamación puede evolucionar hacia una pericoronaritis supurada. 12.4.1.1.2. Pericoronaritis aguda supurada La pericoronaritis aguda o supurada se caracteriza por existir la clínica inflamatoria típica: Dolor, tumor, rubor y calor. Destacamos la clínica más característica: • Dolor intermitente, palpitante e intenso que aumenta con la masticación y que puede producir insomnio. Existe irradiación hacia distinas zonas faciales en especial hacia el oído. • Trismo, que normalmente es poco intenso y es un efecto antiálgico. • Disfagia y dificultad a la masticación que suele ser el testimonio de la propagación de la inflamación hacia el velo del paladar o a la zona amigdalina (pilar anterior), que están enrojecidas y edematosas. • Supuración en la zona del tercer molar. Al comprimir el capuchón mucoso se expulsa pus. La encía está tumefacta y dolorosa, y puede existir ulceración o descamación en la zona del opérculo, que puede mostrar signos de indentación del diente superior e incluso mordeduras de la zona yugal. Puede notarse fetidez bucal (halitosis). • La encía ha cambiado su color normal y se presenta rojiza o rojoviolácea y cubierta de abundante saburra, restos alimenticios y coágulos de sangre. La vasodilatación local ocasiona un aumento de la temperatura de la región. • Aparición de adenopatías cervicales en especial de las zonas submaxilar y goniana. • Signos generales: incremento de la temperatura (fiebre), pulso y frecuencia respiratoria aumentadas, astenia, anorexia, etc. La evolución puede seguir dos caminos: - Regresión total, que es menos frecuente que en la forma congestiva. Mientras exista capuchón mucoso debe pensarse en que se producirán recidivas. Es muy frecuente la presentación clínica en forma de brotes de agudización que remiten en el plazo de unos días, con o sin tratamiento, que son seguidos por un período asintomático o de leves molestias hasta el nuevo brote. - Progresión de la pericoronaritis, hacia los tejidos cercanos, empezando por la formación de un absceso submucoso. Esta infección odontogénica puede avanzar hasta producir complicaciones mucosas, ganglionares u óseas. Puede existir una pericoronaritis subaguda en la que la alteración sistémica sea menor y la pirexia exista en contadas ocasiones. Los signos locales son más suaves pero permanece un capuchón mucoso inflamado, adenopatías submaxilares dolorosas, etc. 12.4.1.1.3. Pericoronaritis crónica La persistencia del absceso submucoso, por no existir drenaje, producirá una pericoronaritis crónica en la que los síntomas están atenuados, aunque existe una molestia local, no un verdadero dolor, con irradiación hacia la zona auricular, y con algunos períodos de limitación de la apertura bucal. La exploración nos muestra una mucosa eritematosa y la supuración (seropurulenta) del capuchón es crónica, al igual que la adenopatía submaxilar que además es indolora. Existe un dolor sordo o molestias leves que duran más o menos un día y que se espacian con remisiones a lo largo de varios meses (figura 12.11). Es muy raro que un paciente presente pericoronaritis bilateral por lo que deben descartarse, ante esta eventualidad, otros cuadros como una gingivitis ulcerativa. En la pericoronaritis crónica juegan un papel muy importante la persistencia en la impactación de restos alimenticios y el traumatismo dentario durante la masticación o al cerrar la boca. En estas condiciones te- 281-386 12/5/11 16:37 Página 363 Cosme Gay Escoda, Manuel Piñera Penalva, Verónica Velasco Vivancos, Leonardo Berini Aytés 363 tudio clínico (epidodios de pericoronaritis aguda previos) y un estudio radiológico que comprende una radiografía panorámica de los maxilares y placas intrabucales. 12.4.1.2. Complicaciones de la pericoronaritis La pericoronaritis del tercer molar puede provocar distintos tipos de complicaciones: Figura 12.11. Pericoronaritis crónica del 4.8 (ulceración mucosa producida por el ácido acetilsalicílico colocado por el propio paciente). nemos un nicho ecológico favorable para el desarrollo de ciertos microorganismos de la cavidad bucal, especialmente estreptococos, estafilococos, etc. Esta pericoronaritis crónica puede acarrear distintos problemas, de los que destacamos los siguientes: • Gingivitis crónica. • Alteraciones periodontales del segundo molar. • Halitosis. • Alteraciones digestivas. • Astenia. • Hiperplasia amigdalina con faringitis crónica. • Amigdalitis. El diagnóstico de pericoronaritis crónica entraña establecer un pronóstico sobre la evolución del cordal. Para ello debemos efectuar un esA 12.4.1.2.1. Complicaciones mucosas – Estomatitis odontiásica. En un primer estadío aparece una estomatitis eritematosa con papilas sangrantes que pueden evolucionar hacia la ulceración apareciendo “papilas decapitadas” y cubiertas de un exudado gris amarillento de tipo fibroso. Normalmente ocupa una hemiarcada (especialmente la inferior) aunque puede traspasar la línea media, incluso puede presentarse como una gingivitis anterior exclusivamente. Puede progresar hacia un estadío ulcerativo, constituyendo una estomatitis úlcero-membranosa. Su localización preferente es alrededor del cordal incluido, ya que su patogenia está vinculada a trastornos vasomotores provocados por su erupción. – Angina de Vincent. Los autores franceses hablan de angina de Vincent cuando esta estomatitis se extiende hacia atrás, al velo del paladar y a las amígdalas. Aparece una amigdalitis úlcero-membranosa en el mismo lado del cordal que produce disfagia y adenitis reaccional importante, llegando incluso a producir un importante trastorno del estado general. – Ulceración mucosa retromolar, por detrás y alrededor del tercer molar. – Ulceración amplia, tórpida y poco dolorosa situada en el capuchón y en la mucosa por detrás del cordal. Esta ulceración tiene un aspecto pseudo-neoplásico que hace preciso el diagnóstico diferencial con un carcinoma de células escamosas de la mucosa retromolar en fase inicial. Existen adenopatías satélites en la región cervical. 12.4.1.2.2. Complicaciones por celulitis bucofaciales Estas aparecen por la fistulización o extensión a través de los espacios celulares vecinos de la infección pericoronaria del tercer molar (figura 12.12). B Músculo temporal Músculo pterigoideo interno Músculo pterigoideo interno Músculo masetero Músculo masetero Rama ascendente de la mandíbula Músculo buccinador Músculo buccinador Figura 12.12. Vías de propagación de la infección a partir del tercer molar inferior. (A) Avance hacia delante. (B) Propagación hacia atrás invadiendo los espacios periamigdalino, laterofaríngeo, maseterino, etc. 281-386 12/5/11 364 16:37 Página 364 Cordales incluidos. Patología, clínica y tratamiento del tercer molar incluido Si la colección purulenta avanza hacia fuera y adelante, producirá un absceso buccinatorio-maxilar. La infección camina por el tejido celular entre la cortical externa de la mandíbula y el músculo buccinador pudiendo formar un absceso por delante del borde anterior de este músculo y detrás de los músculos del mentón y los labios, a nivel de los premolares inferiores. Veremos en este caso una tumefacción yugal y del fondo del vestíbulo del segundo premolar y el primer molar. Puede existir un dolor importante, trismo, signo de Vincent (parestesia del nervio dentario inferior evidenciada por el paciente a nivel del labio y del mentón) producido por la irritación de la colección purulenta sobre las fibras nerviosas. En ocasiones, este flemón o absceso yugal puede hacernos pensar que la causa está en el primer o segundo molar, por lo que deberemos descartar su posible implicación y, por el contrario, el examen clínico y radiográfico nos mostrará la presencia de un tercer molar incluido (figura 12.13). Si la infección avanza hacia dentro debido a la presencia del músculo milohioideo, existe la posibilidad de que se produzca un absceso supra o inframilohioideo. Si es supramilohioideo, aparecerá un absceso del suelo de la boca y en el examen intrabucal veremos una tumefacción que, partiendo del cordal se extiende hacia delante, levantando la lengua y con una mucosa de aspecto rojizo con edema sublingual. Existen algias espontáneas muy importantes, y una o varias adenopatías submaxilares dolorosas. Ante este cuadro infeccioso, que puede desembocar en una apertura espontánea en la cavidad bucal o evolucionar hacia una angina de Ludwig, debe implantarse el tratamiento adecuado lo más pronto posible. Este tipo de absceso puede presentar problemas de diagnóstico diferencial con un absceso de origen litiásico submaxilar. Si el pus avanza por detrás del borde posterior del músculo milohioideo, aparecerá un flemón inframilohioideo que en unos días producirá un absceso cervical suprahioideo con afectación cutánea. El absceso maseterino podrá aparecer cuando la infección se desliza hacia atrás y afuera, hacia el ángulo mandibular. Puede aparecer un absceso alrededor del músculo masetero o en el interior mismo de su masa muscular. Este absceso evoluciona con extrema lentitud, con la presencia de dolor importante en el ángulo mandibular, con irradiación a la zona auricular, con trismo intenso y tumefacción de toda la zona maseterina. Pueden aparecer complicaciones graves por esta localización, como son la osteítis con componente de periostitis de la cortical externa, osteomielitis, y miositis del masetero. La afectación hacia atrás, hacia arriba y adentro producirá el compromiso del tejido celular comprendido entre el músculo constrictor superior de la faringe y la mucosa de los pilares y de la amígdala; se forman así abscesos difusos periamigdalinos, del pilar anterior del velo del paladar, etc. Estos abscesos se caracterizan por una tumefacción considerable del paladar, dolor, trismo y disfagia. Originan finalmente la afectación de la úvula y normalmente drenan espontáneamente a nivel del pilar anterior. En algunos casos puede producirse un flemón laterofaríngeo con participación del espacio preestíleo. Excepcionalmente el pus puede llegar a la fosa temporal, y producir tumefacción de dicha zona (figura 12.12B). Finalmente dentro de este capítulo, hay que tener presente que la pericoronaritis puede ser el foco de una infección odontógenica con todas las implicaciones locales, regionales y sistémicas que ello comporta. En los capítulos correspondientes se ampliarán tanto los datos clínicos como los tratamientos a aplicar en cada caso concreto. 12.4.1.2.3. Complicaciones ganglionares Los abundantes vasos linfáticos, que circulan por el capuchón mucoso y los tejidos circundantes y que drenan a los ganglios submentonianos, submaxilares y yúgulo-carotídeos, hacen que la repercusión A B C Figura 12.13. Absceso en la zona del 4.8. (A) El diente causal es el 4.7 con una extensa caries. (B) El diente causal es el 4.7 que presenta una imagen periapical radiotransparente. (C) La etiología del absceso está en el 4.7. ganglionar en el curso de una pericoronaritis sea un hecho frecuente y común. Debe remarcarse que todas las infecciones del saco pericoronario se acompañan de afectación ganglionar, de mayor o menor importancia. Podemos encontrarnos distintos cuadros: – Adenitis simple, congestiva o reactiva Es un cuadro banal que acompaña toda pericoronaritis; así, los ganglios satélites a la zona inflamada aparecen dolorosos, aumentados de volumen y se pueden palpar con mayor o menor facilidad. A largo plazo pueden evolucionar en forma de adenomegalia crónica, e incluso plantear dificultades diagnósticas con una adenopatía cervical crónica. Por ello, aunque podamos relacionar fácilmente adenopatía y pericoronaritis, no debe descartarse investigar una posible causa sistémica de la hi- 281-386 12/5/11 16:37 Página 365 Cosme Gay Escoda, Manuel Piñera Penalva, Verónica Velasco Vivancos, Leonardo Berini Aytés 365 pertrofia ganglionar (analítica de sangre, punción con aguja fina, tomografía por emisión de positrones, etc.). Una vez solucionado el problema etiológico, la adenitis regresa espontáneamente, aunque en casos especiales ésta puede evolucionar hacia un adenoflemón, lo que hace que algunos autores indiquen la exéresis de la adenopatía cervical para prevenir esta complicación. Esta actitud sólo se adopta en casos muy excepcionales. – Adenitis supurada La infección ganglionar puede evolucionar de forma independiente por los siguientes motivos: • Pericoronaritis crónica supurada. • Ulceración y traumatismo del capuchón mucoso por los molares superiores. • Tratamiento inadecuado de la pericoronaritis como la exéresis del capuchón mucoso (“décapuchonage”) o la aplicación del termocauterio. • Infección local, regional o general sobreañadida. En la adenitis supurada, el inicio es brusco, y aparece un ganglio aumentado de volumen, muy doloroso al tacto, y que ha perdido sus contornos netos y su movilidad. Los signos generales son importantes y siempre constantes. La extracción del tercer molar puede precipitar la evolución hacia la supuración; por ello se recomienda, siempre que sea posible, esperar un segundo tiempo, después de haber efectuado el tratamiento antibiótico y el tratamiento del absceso si lo hubiera. – Adenoflemón En las infecciones de gran virulencia o cuando el estado general del paciente está resentido, la adenitis puede transformarse en un verdadero flemón del ganglio con grave repercusión del estado general. Existe una afectación del tejido periganglionar con siembra microbiana. Pueden presentarse distintas formas anatómicas según el ganglio afectado. Así, podemos tener un adenoflemón submentoniano, submaxilar, laterofaríngeo, etc. El ganglio está considerablemente aumentado de volumen, doloroso a la palpación y espontáneamente con tendencia a la supuración, la cual se abre camino por sí misma o por la intervención del cirujano. A la palpación existirán dos zonas: • Una zona periférica edematosa blanda que borra los límites y los difumina. • Otra zona central muy dura y dolorosa. Evidenciamos una tumefacción cervical, acompañada de trismo y de tortícolis. En el examen intrabucal, existe enrojecimiento laterofaríngeo con elevación del pilar posterior del velo del paladar y proyección de la amígdala hacia delante. El diagnóstico diferencial puede ser difícil y normalmente se establece con una celulitis inframilohioidea. El tratamiento puede ser comprometido, en especial al realizar una incisión y desbridamiento cervical, en zonas con relación muy estrecha con los grandes vasos del cuello. La extracción del tercer molar se efectúa a menudo en un segundo tiempo. encontraremos los signos de la afectación ósea: dolor muy importante que produce insomnio, trismo intenso e irreductible, dolor a la palpación del ángulo y del borde posterior de la mandíbula, movilidad del cordal y dolor a la percusión. La evolución es lenta y suele persistir una supuración intrabucal. Los signos generales son muy intensos (fiebre, astenia, etc.). En la radiografía veremos una imagen ósea radiotransparente, normalmente periapical, que aclarará el diagnóstico. En casos excepcionales puede evolucionar hacia una osteomielitis, complicación grave que exigirá un tratamiento radical. 12.4.1.2.4. Complicaciones óseas Este tipo de complicaciones son actualmente muy raras, y en todo caso pueden verse con más frecuencia en pacientes de la tercera edad. Se establecen tras una evolución lenta, tórpida y difícil de una pericoronaritis crónica, y casi nunca las vemos de entrada. Podemos encontrarnos distintos tipos de osteítis, periostitis, osteoperiostitis, etc., que serán motivo de estudio en otro capítulo. No obstante destacaremos que la osteítis cortical aguda difusa suele ser el cuadro más frecuente; en ella además de los signos de la celulitis bucofacial 12.4.2.2. Quistes paradentales Pueden aparecer granulomas marginales en las zonas anterior o posterior que son considerados por algunos autores como quistes laterocoronarios, quistes inflamatorios colaterales o paradentales. Se trata de procesos osteolíticos que producen imágenes radiotransparentes, como se creía hasta hace pocos años, a expensas de la vacuolización o proliferación epitelial de los restos celulares del saco pericoronario. Actualmente se acepta que el origen de estos quistes paradentales es el ligamento periodontal (restos epiteliales de Malassez) del tercer mo- 12.4.1.2.5. Complicaciones infecciosas a distancia La pericoronaritis crónica, la osteítis, los granulomas, etc., que puede originar un tercer molar, pueden ser punto de partida de una infección a distancia; los gérmenes pueden desplazarse entre los planos anatómicos y, por ejemplo, producir una mediastinitis o propagarse por vía vascular provocando una bacteriemia o una septicemia. La infección puede ser generalizada y dar un cuadro clínico en el que destacan la asociación de fiebre oscilante, de poca importancia pero constante, astenia, y aumento de la velocidad de sedimentación globular. La infección puede localizarse a mayor o menor distancia y producir distintos cuadros: – Localización ocular (uveítis). – Localización mediastínica (mediastinitis). – Localización renal (nefritis). – Localización cardíaca (endocarditis). En este apartado podríamos destacar el concepto de infección focal, aunque suele ser raro que un diente incluido sea motivo de ésta. Sólo podremos comprobarlo si al efectuar la extración del tercer molar desaparecen las manifestaciones a distancia. 12.4.2. COMPLICACIONES TUMORALES Se deben en la mayoría de los casos a la infección crónica del saco pericoronario, a la infección apical, a la periodontitis y a la aparición de quistes del folículo dentario, porque el tercer molar no ha podido erupcionar correctamente. Por orden de importancia, distinguiremos: 12.4.2.1. Granulomas El proceso infeccioso crónico local puede inducir la formación de tejido de granulación que se encuentra sobre todo en la cara posterior del tercer molar aunque también puede aparecer en sus caras vestibular, mesial y lingual. En la radiografía se evidencia un simple engrosamiento del saco pericoronario que traduce la existencia de este espesamiento o membrana, más o menos gruesa, de tejido de granulación que deberá ser eliminada al hacer la extracción del tercer molar. Es también frecuente la aparición de granulomas apicales en el tercer molar, cuando éstos están afectados por caries extensas. 281-386 12/5/11 366 16:37 Página 366 Cordales incluidos. Patología, clínica y tratamiento del tercer molar incluido A Estos quistes y granulomas son indicación formal para la exodoncia, puesto que aparecen siempre molestias como dificultad al cerrar la boca, dolor, trismo, traumatismo de la mucosa inferior por el tercer molar superior, etc. 12.4.2.3. Quistes radiculares La infección puede propagarse al ápice dentario y provocar la formación de granulomas perirradiculares, pero igualmente pueden aparecer quistes directamente o sobre un granuloma previo. El estímulo de los restos epiteliales periapicales puede acarrear la aparición de un quiste que rodea la raíz dentaria (figura 12.15). B C Figura 12.14. Quistes paradentales. (A) Quiste por distal del 3.8. (B) Quiste por mesial del 4.8. (C) Quiste por distal del 4.8. lar. En la radiografía veremos una rarefacción ósea bien delimitada que cubre el borde anterior de la rama ascendente, dando el aspecto de “croissant” alrededor de la cara distal del cordal. Esta imagen radiotransparente puede estar situada en la cara mesial del tercer molar, cuando está en mesioversión. Estas lesiones anteriores pueden destruir el hueso alveolar interdentario situado por detrás del segundo molar (figura 12.14). Algunas otras lesiones granulomatosas pueden evolucionar a quísticas, que, según su situación, serán quistes posteriores, laterales o anteriores. Estos últimos pueden producir la rizolisis de la raíz distal del segundo molar. 12.4.2.4. Quistes foliculares o dentígeros y queratoquistes El tercer molar inferior es el diente que participa con mayor frecuencia en la formación de quistes foliculares. Cuando el cordal está completamente incluido, pueden aparecer quistes a expensas del folículo dentario; veremos en este caso una imagen quística unilocular que se inserta en el cuello del diente causal. Estos quistes pueden alcanzar dimensiones considerables, llegar al ángulo y a la rama ascendente mandibular, e intruir o distalizar el cordal (figuras 12.16 y 12.17). La mayoría de autores consideran que un folículo dentario de 2-3 mm de grosor con bordes bien definidos en la radiografía periapical o de 5 mm en la ortopantomografía, nos debe orientar al diagnóstico de quiste dentígero. La prevalencia de quistes foliculares en dientes incluidos varía entre el 0,81% (Stanley y cols.), el 4,5% (Nordenram y cols.), hasta el 10 o 20% de imágenes radiolúcidas compatibles con este diagnóstico. En cualquier caso es imprescindible el estudio histopatológico para establecer el diagnóstico de certeza. Los quistes foliculares pueden infectarse y dar procesos supurativos de gravedad variable, capaces incluso de producir osteítis y osteomielitis. Muchas veces estas lesiones permanecen asintomáticas largo tiempo y mientras tanto van creciendo. A menudo se descubren en un examen radiográfico de rutina, pero en otros casos pueden causar tumefacción intrabucal o facial, dolor, etc. Está indicado extirpar el quiste folicular del cordal y extraer el molar incluido. No se recomienda en estos casos efectuar técnicas de marsupialización del quiste. En algunas ocasiones el tejido dentario que debe formar el tercer molar evoluciona hacia la formación de un quiste primordial (concepto clínico). En estos casos no observaremos la presencia del cordal en la placa radiográfica sino que veremos una imagen quística radiotransparente. Los quistes primordiales presentan una importante queratinización por lo que se conocen como queratoquistes (concepto histológico). Otros quistes maxilares como el quiste dentígero o el quiste radicular pueden tener también una membrana quística más o menos queratinizada. 12.4.2.5. Ameloblastomas y tumores malignos El tercer molar puede estar implicado en la aparición de ameloblastomas y tumores malignos, en la mayoría de los casos a expensas de quistes foliculares y queratoquistes. Los quistes foliculares y pericoronarios del tercer molar y los quistes primordiales, después de una exéresis incorrecta, pueden recidivar como ameloblastomas; esto implica que, siempre que efectuemos la extracción de un cordal y obtengamos un tejido sospechoso, debamos remitirlo al anatomopatólogo para su estudio histológico. El ameloblastoma suele dar una imagen radiotransparente uni o multilocular. 281-386 12/5/11 16:37 Página 367 Cosme Gay Escoda, Manuel Piñera Penalva, Verónica Velasco Vivancos, Leonardo Berini Aytés 367 A Figura 12.15. Quiste radicular en el 3.8. A B B Figura 12.17. (A) Quiste folicular en relación con el 2.8 incluido. (B) Membrana quística adherida al cuello dentario del tercer molar. bién pueden aparecer en ella metástasis de tumores con predilección ósea. No debemos dejar nunca un tercer molar, si con ello se compromete la extirpación correcta de una lesión neoplásica. Además, nunca se debe dejar un diente incluido en una zona que habrá de ser irradiada con posterioridad, por el peligro de aparición de una osteorradionecrosis. Al contrario, si se ubica en un hueso ya irradiado, generalmente es mejor dejarlo intacto a menos que aparezca sintomatología grave, debido igualmente al riesgo de que la osteorradionecrosis complique la exodoncia. Cuando el procedimiento quirúrgico es indispensable, deberá efectuarse con el mínimo traumatismo de los tejidos blandos y del hueso, y con una prolongada y potente cobertura antibiótica pre y postextracción. 12.4.3. COMPLICACIONES MECÁNICAS Figura 12.16. (A) Quiste folicular del 3.8. (B) Quiste folicular del 4.8 que ha producido rizolisis de los molares contiguos. También es posible que sobre un quiste folicular pueda aparecer un carcinoma, lo que debe hacernos perseverar aún más en el control de estos casos (figura 12.18). Como vemos, en la región del cordal pueden formarse neoplasias benignas y malignas, tanto de partes blandas como óseas, pero tam- 12.4.3.1. Ulceración yugal o lingual Cuando el tercer molar se encuentra en linguoversión o en vestíbuloversión, puede traumatizar la mucosa yugal o lingual y producir una ulceración banal, pero este microtrauma repetido puede inducir una leucoplasia, que incluso puede llegar a transformarse en un carcinoma de células escamosas. Este hecho es muy raro pero no es aconsejable esta irritación constante, además de que, normalmente, esta ulceración es motivo de preocupación por parte del paciente y puede ocasionar sintomatología: dolor, quemazón, etc. (figura 12.19). 281-386 12/5/11 368 16:37 Página 368 Cordales incluidos. Patología, clínica y tratamiento del tercer molar incluido A B Figura 12.18. (A) Quiste folicular del 3.8. (B) Carcinoma sobre el quiste folicular que no fue eliminado al extraer el tercer molar incluido (detalle de la ortopantomografía). A B Figura 12.19. Ulceración de la mucosa yugal producida por la acción traumática del 1.8. 12.4.3.2. Lesiones en el segundo molar Cuando el cordal está en mesioversión u horizontal, hecho muy frecuente, éste ejerce una presión importante sobre la cara distal del segundo molar, que según sea por encima o por debajo del cuello dentario, implicará una lisis o caries a nivel del cuello o la corona dentaria o una rizolisis de la raíz distal (figura 12.20). Debe tenerse la precaución de no confundir estas lesiones con las sombras, que producen en las radiografías la superposición de los molares por angulación horizontal incorrecta del cono de rayos X o por la vestibuloversión del tercer molar incluido. Las lesiones en el cuello o corona dentaria pueden conducir a una caries con afectación dentinaria e incluso pulpar con las complicaciones habituales que esto puede implicar. La reabsorción radicular del segundo molar se suele observar preferentemente en hombres jóvenes menores de 30 años (Nitzan y cols.). Se trata de una patología con una baja incidencia, entre el 1-5% de los pacientes. Este tipo de problemas, en especial en las destrucciones por debajo del cuello dentario, puede comportar la extracción de este segundo molar y del cordal que, por su inclinación no podrá ser aprovechado; no obstante, en los pacientes jóvenes si el tercer molar no está demasiado inclinado, puede dejarse que siga su evolución a la espera de que su Figura 12.20. Lesiones del segundo molar inferior por cordales en mesioversión. (A) Lesión coronaria del 3.7. (B) Rizolisis del 3.7. fuerza eruptiva le haga adoptar una posición funcional en la cavidad bucal. 12.4.3.3. Desplazamientos dentarios Los desplazamientos dentarios son producidos por la presión y empuje que ejercen los terceros molares sobre los otros dientes y en espe- 281-386 12/5/11 16:37 Página 369 Cosme Gay Escoda, Manuel Piñera Penalva, Verónica Velasco Vivancos, Leonardo Berini Aytés cial en el grupo incisivo-canino, y que son motivo de apiñamiento dentario anterior (llamado apiñamiento terciario por Van der Linden). Cuando todos los dientes están erupcionados en la arcada dentaria, la presión de los cordales es bilateral y perturba la correcta alineación del grupo incisivo-canino, al separar los puntos de contacto, si bien este hecho es motivo de gran controversia. Pueden existir distintos tipos de movimientos: – Rotación de los incisivos. – Malposición de todo el grupo incisal. – Acabalgamiento de los incisivos. – Retrusión de los incisivos con respecto a los caninos que están en vestibuloversión. Estas anomalías incisivo-caninas favorecen la aparición de caries interproximales y de enfermedad periodontal. Así pues, un grupo importante de autores está de acuerdo en este concepto y defiende que los cordales generan una fuerza anterior que es causa de apiñamiento. Abogan por la extracción profiláctica de los terceros molares para evitar el apiñamiento. Así ya en 1934, Bowdler describió una intervención quirúrgica para efectuar la extracción de dichos gérmenes en una edad temprana, y para decidir si la cirugía estaba indicada, utilizaba un complicado sistema de medidas obtenidas a partir de radiografías. Laskin, en 1971, hizo una encuesta a 600 ortodoncistas y a 700 cirujanos bucales, y el 65% opinó que los terceros molares eran la causa del apiñamiento anterior. Por este motivo eran partidarios de la exodoncia temprana de los gérmenes de los terceros molares con la finalidad de prevenir el apiñamiento terciario. Sólo el 35% defendía que no existía ninguna evidencia científica que permitiera admitir la relación causa-efecto entre la presencia de los terceros molares y la aparición de problemas ortodóncicos. No cabe duda de que frecuentemente, cuando ocurre el apiñamiento anterior, se está produciendo la erupción del tercer molar, y por tanto éste debería proyectar una fuerza anterior que produciría un desplazamiento anterógrado de todos los dientes posteriores, y así la fuerza llegaría a los incisivos. Pero para Laskin, el lugar más probable de la disrupción del contacto debería ser la región canina y el hecho de que la relación entre los dientes posteriores superiores y inferiores no se altere y el apiñamiento sólo afecte a los incisivos le hace dudar del papel de la erupción del cordal y la instauración de este proceso. Otros autores matizan esta idea como Dowey que expuso que hay más apiñamiento en el área incisal cuando el tercer molar está erupcionado que cuando está incluido. Un grupo destacable de autores defiende la idea contraria y afirma que los terceros molares no son causa de apiñamiento incisal sino que la etiología es el inadecuado crecimiento mandibular. La recidiva del tratamiento ortodóncico es debida probablemente a la forma mandibular y a su tamaño y posición en el espacio. Así pues, estos movimientos dentarios no tienen relación con la presión que ejercen los cordales, sino que están motivados por el patrón morfogenético, los cambios evolutivos de la forma y tamaño mandibular, por su posición incremental y su crecimiento direccional. Hay que contar además con que el desplazamiento anterior es normal y se debe a la fuerza de la oclusión sobre los dientes inclinados en dirección mesial y no a la fuerza de la erupción. Los estudios de Bishara y cols. indican que la discrepancia óseo-dentaria se incrementa con la edad. La disminución de la longitud de la arcada dentaria que se produce con los años es de 2,7 mm en los hombres y de 3,5 mm en las mujeres. En otros casos, la explicación del apiñamiento anterior puede encontrarse en una mayor labilidad del hueso alveolar y de los ligamen- 369 tos periodontales que acompaña a los cambios hormonales que acontecen durante la adolescencia. Los incisivos inferiores están en una situación relativamente precaria en la cresta alveolar, en equilibrio entre las fuerzas de la lengua y del labio; así, todo aumento de la plasticidad del periodonto puede acarrear fácilmente la desviación de los dientes. Otros factores que contribuyen al apiñamiento incisal son la restricción del crecimiento hacia delante del arco mandibular por una sobremordida excesiva y por la tendencia natural de los incisivos superiores a verticalizarse a medida que avanza la edad. Por último, en algunos pacientes tratados con ortodoncia, el apiñamiento puede representar una recidiva por haber dejado los incisivos en una posición fisiológicamente insostenible. Motivados por esta polémica, que aún perdura, distintos autores como Kaplan (1974), y otros, compararon varios grupos de pacientes: pacientes con ambos cordales erupcionados, pacientes con ambos cordales incluidos y pacientes con agenesia bilateral del tercer molar y no se encontró ninguna correlación entre el apiñamiento incisal y estos tres grupos. Para estos autores el apiñamiento terciario o tardío de los incisivos inferiores en antiguos pacientes ortodóncicos es un problema casi generalizado que no se puede relacionar con técnicas terapéuticas, procedimientos retentivos, extracciones terapéuticas o factores eruptivos de los terceros molares. Ades y cols. tampoco encontraron diferencias estadísticamente significativas entre arcadas dentarias con presencia o no de cordales, en relación al apiñamiento incisivo tardío. Esta discordancia de criterio referenciada ampliamente en la literatura hace difícil definir una conducta rígida. No obstante, debemos aceptar –de acuerdo con las observaciones de la práctica clínica diaria y con los estudios de numerosos autores- que existe una interrelación entre terceros molares y apiñamiento anterior; es más, incluso hay que admitir la responsabilidad de los terceros molares –si bien compartida- en movimientos que afectarán tanto a premolares como a los otros molares. No obstante, la extracción de los cordales no consigue la realineación espontánea de los incisivos. Recientemente, las predicciones basadas en el uso de computadoras para pronosticar el crecimiento han reavivado el interés por extraer los terceros molares en fase de germen. Si bien podrían existir razones ortodóncicas convincentes para recomendar la germenectomía de los cordales, esto no se puede aconsejar con estudios de predicción efectuados a los 7 ó 9 años. Es una conducta quirúrgica que inspira controversia sobre su eficacia y razón de ser; por ello creemos que debe actuarse con prudencia y, como mínimo, esperar que el tercer molar tenga al menos un tercio de las raíces formadas; el paciente tendrá como mínimo alrededor de 16 años. Como conclusión podríamos decir que el apiñamiento incisivo terciario en adultos jóvenes es un hecho fisiológico resultante de la acción concomitante, simultánea y sincrónica de varios procesos: la erupción del tercer molar, la reducción de la longitud de arcada, la acción de los tejidos blandos periorales, etc. En las conferencias de consenso del National Institute of Dental Research (1979) y de la American Association of Oral and Maxillofacial Surgery (1993) se destaca que la extracción de los cordales inferiores no puede justificarse como prevención o disminución del apiñamiento incisivo-canino inferior terciario. 12.4.3.4. Alteraciones de la articulación temporomandibular La aparición de patología de la articulación temporomandibular (ATM), que puede ir desde un simple problema muscular a una grave disfunción discal, se relaciona con las alteraciones que el tercer molar produce en la oclusión dentaria (apiñamiento anterior, desplazamientos de molares, contacto prematuro del cordal en erupción, etc.) y con al- 281-386 12/5/11 370 16:37 Página 370 Cordales incluidos. Patología, clínica y tratamiento del tercer molar incluido Figura 12.21. Extrusión del 2.8 y malposición del 3.8 que producen un contacto oclusal prematuro y traumatizan la mucosa yugal. teraciones reflejas articulares. En este último caso principalmente aparece dolor articular sobre todo en pacientes distónicos y pitiáticos (figura 12.21). 12.4.4. COMPLICACIONES NERVIOSAS Suelen aparecer normalmente asociadas a complicaciones infecciosas aunque pueden presentarse de forma aislada lo que dificultaría su diagnóstico. En estos casos, a menudo sólo al efectuar la extracción del tercer molar, podremos demostrar la relación causa-efecto. Gorlin y Goldman indicaron que el dolor referido se debía a que el diente comprime el nervio dentario inferior. La gran cantidad de casos en que no hay contacto entre estas estructuras a pesar de la presencia de este dolor y los casos en que las raíces se introducen en el conducto pero no hay dolor hacen que esta explicación no parezca satisfactoria. Sin embargo, es cierto el hecho de que algunos pacientes experimentan un alivio sintomático tras la extracción de estos dientes, pero esto no significa que todos los dientes en inclusión intraósea profunda deban extraerse inmediatamente, sino que primero debe corregirse todo estado patológico evidente y el tercer molar incluido se elimina como último recurso. En estos casos es necesario dar al paciente un diagnóstico reservado y no prometerle ningún resultado positivo. 12.4.4.1. Alteraciones sensitivas 12.4.4.1.1. Algias faciales La aparición de dolor en la región del tercer molar o referido a otras zonas de cabeza y cuello suele ser consecuencia de la existencia de pericoronaritis, reabsorción radicular, patología periapical, etc. Sin embargo, algunos pacientes presentan dolor aunque en el examen clínico y radiológico no se evidencia otra anormalidad que la presencia de un cordal incluido que no tiene comunicación con la cavidad bucal. Podemos encontrarnos con todo tipo de dolores bucofaciales: – Dolor mandibular. Es frecuente encontrarnos con algias por irritación del nervio dentario inferior con aparición de dolores vivos en el ángulo mandibular a la presión de la zona. – Algias de tipo neurálgico. Pueden aparecer dolores que simulan una neuralgia facial esencial, con un dolor permanente de fondo con episodios paroxísticos nocturnos. Estos se irradian a distintas zonas cervicofaciales: sínfisis, zona laterocervical, zona preauricular, etc. En estos casos el cuadro adquiere características similares a una neuralgia de trigémino, con episodios cortos de dolor violento, desencadenados, por ejemplo, por movimientos de la mandíbula, siempre con un fondo doloroso permanente. – Otalgias. Equivocadamente el paciente consulta al otorrinolaringólogo que no encuentra patología ótica. – Algias linguales. Es menos frecuente, pero también se han descrito casos de dolores linguales en relación con la presencia de un tercer molar inferior incluido. – Algias diversas asociadas a trastornos vasomotores y reflejas, como las algias referidas a la articulación temporomandibular. Con referencia a las algias bucofaciales deben tenerse presente distintas consideraciones: • La extracción del diente puede eliminar el dolor provisionalmente, aunque al no ser ésta la causa, las algias reaparecerán. • La exodoncia puede transformar un síndrome de algias intermitentes en un cuadro de dolor continuo. • El dolor puede abandonar la rama inferior del nervio trigémino pero fijarse en otra de sus ramas. • Algunas neuralgias etiquetadas como esenciales pueden, en algunos casos, desaparecer tras la extracción de un tercer molar. 12.4.4.1.2. Alteraciones de la sensibilidad – Disminución de la sensibilidad pulpar a los agentes térmicos, en comparación con el lado que no presenta un tercer molar incluido. – Trastornos de la sensibilidad mentoniana, que pueden presentarse como un déficit discreto, una pérdida o disminución de la sensibilidad térmica o como alteraciones de la sensibilidad táctil. – Hiperestesia cutánea en la zona de emergencia del nervio suboccipital de Arnold. 12.4.4.2. Alteraciones motoras Pueden presentarse trastornos de tipo motor como tics, espasmos labiales, trismo (musculatura masticatoria), parálisis facial ipsilateral (musculatura facial), blefaroptosis o blefaroespasmo (musculatura palpebral), y alteraciones motoras oculares como la midriasis ipsilateral. 12.4.4.3. Trastornos secretores Suelen tener un origen vasomotor y están en relación normalmente con las glándulas salivales; pueden aparecer: – Sialorrea, hiposialia o asialia. – Tumefacción de las glándulas salivales, preferentemente de la parótida y/o la submaxilar. Otras manifestaciones pueden ser la aparición de lagrimeo, xeroftalmia e hipersecreción sudorípara en el área de Ramsay Hunt. 12.4.4.4. Trastornos trófico cutáneo-mucosos Se han descrito distintos tipos de estos trastornos: – Congestión de la encía. – Hipertermia cutáneo-mucosa. – Eritemas cutáneos. – Acné rosácea. – Herpes en la región del nervio mentoniano. – Alopecia. En el cuero cabelludo pueden aparecer placas amplias de alopecia, por ejemplo en las regiones parietal y occipital y en relación con el tercer molar inferior, o caída de pelo en múltiples 281-386 12/5/11 16:37 Página 371 Cosme Gay Escoda, Manuel Piñera Penalva, Verónica Velasco Vivancos, Leonardo Berini Aytés A 371 B Figura 12.22. (A) Caries en los molares inferiores, incluso en el 3.8. (B) Caries extensa que ha destruido la corona del 4.8. A B Figura 12.23. (A) Tercer molar en mesioversión que lesiona la cara distal del 3.7. (B) Patología periodontal del 4.7 favorecida por la presencia del 4.8 y la ausencia del 4.6. pequeñas placas, que desaparecen en ambos casos tras la exodoncia. Estas placas de pelada donde ocurre la caída de cabello de manera más o menos circunscrita suelen precisar tratamiento dermatológico o endocrinológico y muy raramente se trata de una patología focal inducida por los cordales. 12.4.5. COMPLICACIONES DIVERSAS Los mismos factores que afectan al tercer molar retenido también aumentan la frecuencia de caries del segundo molar adyacente, como ya hemos comentado antes, en especial de su cara distal. No debe realizarse ningún tipo de tratamiento restaurador definitivo del segundo molar sin antes extraer el cordal, aunque sí podremos efectuar tratamiento de conductos, si aquél presentaba patología pulpar. En las maniobras quirúrgicas, se podría dañar la restauración del segundo molar. En ocasiones puede ser difícil valorar si será posible conservar el segundo molar hasta haber extraído el cordal incluido; en tales circunstancias, se hace el tratamiento provisional adecuado del segundo molar y se coloca una obturación temporal antes de la extracción del tercer molar, pues esto facilita la extracción del diente retenido y permite al odontólogo tener la certeza de que eliminó toda la caries. Con posterioridad se decidirá si es procedente colocar la restauración permanente. 12.4.5.1. Caries Cuando un cordal incluido está en mayor o menor grado en contacto con la cavidad bucal, tiene una susceptibilidad a la caries muy acusada porque se acumulan restos de comida y porque es difícil mantener limpia esta zona (figura 12.22). Esta retención de desechos y de placa se acompaña de un sabor y olor desagradables (halitosis), y tarde o temprano se forma una caries en la cara oclusal del tercer molar, en la superficie distal de segundo molar o en ambos dientes. En la mayoría de los casos, la restauración de estas caries que afectan al cordal no sólo no es práctica, sino que a menudo es técnicamente imposible, por lo que se indica la exodoncia, sin esperar a que la caries afecte a la pulpa, produzca un absceso o se desarrolle una infección periapical. La presencia de caries en un tercer molar es un factor a considerar; a menudo complica la extracción ya que la resistencia de la corona es importante para el procedimiento quirúrgico. 12.4.5.2. Patología periodontal La impactación constante de alimentos entre un tercer molar parcialmente erupcionado y en mesioversión y el segundo molar puede ocasionar inflamación y pérdida ósea. Se cree que en estos casos se potencia la flora periodontopatógena. Esta bolsa periodontal debilita el apoyo óseo del segundo molar, que puede volverse móvil (figura 12.23). En caso de formación de una bolsa profunda puede acontecer la desvitalización del segundo molar y la aparición de patología periapical (absceso apical, granuloma apical, etc.). Eliasson y cols. encontraron lesión periodontal grave en la cara distal del segundo molar en aproximadamente el 5% de sus pacientes. La prevención de este problema indica la extracción profiláctica de los cordales incluidos ante el primer signo de patología periodontal; con ello se reduce la cantidad de hueso perdido en la cara distal del segundo molar. Al realizar esta extracción debe procurarse no traumatizar 12.4.4.5. Trastornos sensoriales Se han relacionado normalmente con el oído y la visión: – Hipoacusia. – Zumbidos de oídos (acúfenos). – Disminución de la agudeza visual. 281-386 12/5/11 372 16:37 Página 372 Cordales incluidos. Patología, clínica y tratamiento del tercer molar incluido A B Figura 12.24. (A) 4.8 en mesioversión que lesiona el hueso distal del 4.7. (B) La extracción tardía del 4.8 deja una lesión periodontal en la cara distal del 4.7. A B Figura 12.25. Terceros molares en pacientes desdentados. (A) Paciente que presenta los 4 cordales incluidos. (B) 3.8 que está erupcionando gracias a la reabsorción mandibular y a la ausencia de los molares contiguos. los tejidos periodontales con el fin de que estas bolsas periodontales no aumenten después de la extracción quirúrgica (figura 12.24). La extracción de un diente en presencia de cualquier inflamación gingival aguda producirá, por lo menos, un alvéolo infectado y, a lo más, una osteomielitis maxilar aguda. Por ello resulta evidente que debe tratarse de forma eficaz la etapa aguda de cualquier infección periodontal antes de llevar a cabo alguna exodoncia. 12.4.5.3. Reabsorción del tercer molar En casos excepcionales puede observarse la reabsorción idiopática de un cordal incluido. Esto sucede con mayor frecuencia en dientes que no están en comunicación directa con la cavidad bucal, es decir, que están en inclusión intraósea completa. Los pacientes suelen ser ancianos y el proceso de reabsorción puede asociarse o no con dolor. A menudo estos dientes están anquilosados, el hueso circundante es muy denso y todo ello, junto con la edad del paciente, hacen que la intervención quirúrgica para su extracción tenga un riesgo elevado, de modo que sólo se deben extraer si hay un problema grave evidente. 12.4.5.4. Tercer molar incluido en un maxilar desdentado Es relativamente frecuente descubrir un cordal incluido al hacer un examen radiográfico de rutina en un maxilar edéntulo. A menudo están cubiertos de hueso por completo, pero si no es así, esta área deberá sostener una prótesis dentaria; la compresión de la mucosa entre la corona y la prótesis producirá dolor. Además la lesión directa de la mucosa o de la cobertura gingival puede servir de puerta de entrada a una infección. Estos problemas acontecen porque conforme avanza la reab- sorción maxilar, estos dientes incluidos se hacen más superficiales, y pueden interferir con el ajuste de una prótesis completa, causan dolor por caries o producen una infección gingival (figura 12.25). Las complicaciones más frecuentes son: – Infección local que evoluciona a la formación de una fístula. – Flemón perimandibular que puede dar una fístula cutánea. – Abscesos cervicofaciales. – Fractura patológica. La extracción de los terceros molares retenidos en personas de edad avanzada suele ser difícil. Los factores que contribuyen a ello son la cantidad y densidad del hueso suprayacente, la pérdida del espacio periodontal y folicular, la posibilidad de anquilosis y la presencia de reabsorción idiopática. Para evitar esto, por lo general todo cordal no erupcionado o incluido debe extraerse junto con el segundo molar cuando éste deba eliminarse, como preparación a la colocación de una prótesis parcial o completa. Un motivo para tratar de mantener un tercer molar incluido, en un paciente parcialmente edéntulo, es cuando existe cierta duda acerca del futuro del segundo molar (caries profunda, restauración importante, pérdida de hueso alveolar, etc.). 12.4.5.5. Tercer molar inferior y fracturas de mandíbula El tercer molar inferior debilita el ángulo mandibular, en especial si está incluido, lo que hace que las fracturas iatrogénicas o traumáticas sean relativamente frecuentes a este nivel (figura 12.26). La presencia de un tercer molar incluido multiplica la posibilidad de que la línea de fractura pase a su través entre 2 y 3,8 veces. La predis- 281-386 12/5/11 16:37 Página 373 Cosme Gay Escoda, Manuel Piñera Penalva, Verónica Velasco Vivancos, Leonardo Berini Aytés A 373 B Figura 12.26. (A) Fractura de mandíbula que implica al 3.7 y 3.8. (B) Fractura de mandíbula que afecta al 4.6, 4.7 y 4.8. posición es mayor si la inclusión es bilateral. En estudios experimentales se ha comprobado que se requiere hasta un 60% menos de fuerza para provocar una fractura de mandíbula si el cordal está incluido (Tevepaugh y Dodson). Si un cordal se encuentra en el foco de fractura, él mismo puede estar fracturado y entonces ser el motivo de que se produzca una infección, osteítis, etc., lo cual implicaría mala osificación. Por ello, en estos casos debe hacerse su exodoncia. Igualmente si el tercer molar dificulta la reducción de la fractura o separa los fragmentos del foco de fractura deberá efectuarse su extracción. Recomendamos extraer el tercer molar incluido en caso de reducción cruenta de una fractura de ángulo mandibular que lo afecte, con el fin de disminuir al máximo la aparición de complicaciones. Si el cordal está en la línea de fractura y no se da alguna de las circunstancias ya nombradas, no procede intentar extraerlo de entrada, puesto que esto implicaría un traumatismo innecesario y desplazar más los fragmentos óseos, lo cual sólo complicaría la reducción y fijación ulterior. El tercer molar en muchos casos juega un papel importante en el mantenimiento en buena posición de los fragmentos, impidiendo la ascensión de la rama ascendente. Los accidentes infecciosos suelen controlarse bien con la cobertura antibiótica sistemática, retardando la extracción a cuando, al menos, ya se ha formado el callo fibroso. En estos casos se difiere la extracción del cordal hasta la completa osificación del foco de fractura (6 meses). 12.4.6. CORRELACIÓN DE LA CLÍNICA CON LA POSICIÓN DEL TERCER MOLAR Todos estos datos clínicos expuestos pueden relacionarse con la posición del cordal: 12.4.6.1. Cuando el saco pericoronario del tercer molar está por debajo del cuello anatómico del segundo molar pueden aparecer trastornos reflejos y patología referida a la ATM. 12.4.6.2. Si el saco pericoronario del tercer molar está en contacto con la corona del segundo molar, produce principalmente problemas infecciosos. 12.4.6.4. Si el tercer molar está bien erupcionado pero con lesión del rodete gingival, existirá patología en el fondo de saco retromolar. 12.4.6.5. Los cordales heterotópicos pueden localizarse en la apófisis coronoides, en el reborde basilar o a nivel del cóndilo mandibular, etc. y los accidentes que pueden provocar pueden ser muy variados. 12.4.7. COMPLICACIONES DEL TERCER MOLAR SUPERIOR Las complicaciones y accidentes debidos a la erupción del cordal superior son bastante más raros y más benignos. El tercer molar superior suele estar en una posición anormal, casi siempre vestibulizado, pero sin ningún obstáculo que lo impacte. Asimismo, la región alveolar superior no está en relación directa con los espacios celulares laxos ni con los planos e inserciones musculares, datos éstos de gran interés en los accidentes infecciosos del cordal inferior. La etiología y la patogenia de los accidentes son las mismas, aunque en el tercer molar superior debemos reconocer que éstos son fundamentalmente al erupcionar; por ello acontecen a menudo a una edad más avanzada. Destacamos los más frecuentes: – Pericoronaritis congestiva o supurada. – Ulceración mecánica de la mucosa yugal (cordal vestibulizado), del pilar anterior del velo del paladar o de la región amigdalina. – Las complicaciones infecciosas son excepcionales, lo mismo que las complicaciones óseas, a excepción de la posibilidad de infección del seno maxilar por la estrecha relación que existe entre ambas estructuras. – Las complicaciones ganglionares son raras; suelen afectarse los ganglios genianos y submaxilares. – Las complicaciones nerviosas: neuralgias bucofaciales, trastornos trófico cutáneo-mucosos (afectan a la región occipital), etc. Son de la misma naturaleza que los descritos para el tercer molar inferior. – Síndrome de Sluder. Este síndrome afecta de modo particular el cordal superior. Se caracteriza por: • Síndrome doloroso unilateral irradiado hacia arriba y hacia la región frontal, hacia la zona auricular y algunas veces también hacia el brazo. • Síndrome vasomotor que produce lagrimeo y rinorrea. 12.5. ESTUDIO RADIOLÓGICO 12.4.6.3. Cuando el tercer molar está erupcionado pero está cubierto en mayor o menor grado por el capuchón de encía, aparecen fundamentalmente problemas del tipo de pericoronaritis. Es imprescindible realizar siempre un estudio radiológico preciso que muestre todo el tercer molar incluido y las estructuras que le rodean. 281-386 12/5/11 374 16:37 Página 374 Cordales incluidos. Patología, clínica y tratamiento del tercer molar incluido Para ello, debe efectuarse una ortopantomografía, que nos dará una visión general, y las radiografías periapicales estándar que sean precisas para valorar los detalles locales (figura 12.27). Con estas placas radiográficas se hace un estudio detallado de la corona y las raíces del cordal, del hueso, del conducto dentario inferior, de las relaciones con el segundo molar y en el tercer molar superior, de su relación con el seno maxilar. Asimismo, podemos detectar la posible presencia de patología asociada, por ejemplo de tipo quística, por otro lado tan frecuente. Con el estudio clínico y radiológico será posible establecer la complejidad de la extracción del tercer molar, dato muy importante para el odontólogo; además debe tenerse presente que, si no efectuamos correctamente este estudio, podremos vernos implicados en problemas médico-legales. Con una correcta interpretación de las radiografías podemos diagnosticar la mayoría de los factores locales que intervienen en la mayor o menor dificultad de la extracción del cordal. Destacamos los siguientes puntos, referidos principalmente al tercer molar inferior: 12.5.1. ACCESO Para determinar la accesibilidad del tercer molar, debe estudiarse la inclinación de la línea radioopaca producida por la cresta oblicua externa; el acceso es deficiente si la línea es vertical, mientras que es excelente si es horizontal. La accesibilidad del cordal puede también valorarse midiendo la distancia entre el segundo molar y la rama ascendente de la mandíbula, que es de hecho el espacio en el cual debe llevarse a cabo la intervención quirúrgica. 12.5.2. POSICIÓN Y PROFUNDIDAD Se establece la posición y profundidad del tercer molar incluido en la mandíbula con el método descrito por George Winter en 1926. Se trazan tres líneas imaginarias sobre una radiografía estándar; para facilitar su estudio, las líneas imaginarias reciben los nombres de colores diferentes y se llaman “blanca u oclusal”, “ámbar o alveolar” y “roja o perpendicular”, respectivamente. En primer lugar, debemos valorar en la radiografía el eje longitudinal del diente incluido, como horizontal, vertical o con inclinación mesial o distal; por tanto etiquetaremos la inclusión de vertical, horizontal, mesioangular o distoangular, respectivamente. Un error muy frecuente por parte del odontólogo es diagnosticar, de forma equivocada, la inclusión distoangular como vertical, lo cual puede comportar un plan quirúrgico erróneo. Cuando existe una inclusión vertical, la anchura anteroposterior del tabique interdentario ubicado entre el segundo y tercer molar es similar a la del existente entre el primero y segundo molar. Sin embargo, si existe una inclusión distoangular, el espacio que se encuentra entre el segundo y tercer molar es mucho menor que el existente entre el primer y segundo molar. En segundo lugar pasamos a dibujar las líneas de Winter: 12.5.2.1. Línea blanca Se extiende a lo largo de las superficies oclusales de los molares erupcionados y se prolonga posteriormente por encima de la región del tercer molar. De inmediato se hace evidente la inclinación de la inclusión; así, la superficie oclusal del cordal incluido en posición vertical es paralela a la línea “blanca” y cuando la inclusión es distoangular, la superficie oclusal del diente incluido y la línea “blanca” convergen por delante del tercer molar. También es posible calcular la relación de la superficie oclusal del diente incluido con las de los molares erupcionados utilizando la línea “blanca”, la cual nos proporcio- A B Figura 12.27. Estudio radiográfico mínimo de los terceros molares. (A) Ortopantomografía. (B) Radiografía periapical del 3.8. nará una indicación de la profundidad a la que se encuentra el diente en el maxilar. 12.5.2.2. Línea ámbar Se traza la segunda línea imaginaria, llamada por conveniencia “ámbar”, desde la superficie del hueso localizado por distal del cordal a la cresta del tabique interdentario entre el primer y segundo molar. Para evitar errores al trazar la línea, es indispensable diferenciar la sombra producida por la cresta oblicua externa y la que resulta del hueso situado por distal del tercer molar. La línea “ámbar” indica la zona de hueso alveolar que encierra o cubre al tercer molar incluido. 12.5.2.3. Línea roja Se utiliza la tercera línea o línea “roja” para medir la profundidad a la que está el diente incluido en la mandíbula y corresponde a una perpendicular trazada hacia abajo desde la línea “ámbar” hasta un punto imaginario de aplicación para un botador. Con la única excepción de las inclusiones distoangulares, se utiliza la unión amelocementaria de la cara mesial del diente incluido para ese fin. Conforme aumenta la profundidad del diente en el hueso, la línea “roja” es más larga y más complicada será la extracción. La experiencia clínica demuestra que cada vez que la longitud de la línea “roja” aumenta 1 mm, la extracción se hace tres veces más difícil, incluso ignorando otros factores. Para Hooley y Whitacre, cuando esta línea mide 5 ó más milímetros, el cordal debe ser extraído por un odontólogo especialista en Cirugía Bucal. Cuando se calcula la profundidad de las inclusiones distoangulares, se debe trazar la línea perpendicular “roja” hacia la unión amelocementaria de la cara distal del molar incluido. En la figura 12.28 podemos ver como se trazan las líneas de Winter en distintas posiciones del tercer molar inferior incluido. 281-386 12/5/11 16:37 Página 375 Cosme Gay Escoda, Manuel Piñera Penalva, Verónica Velasco Vivancos, Leonardo Berini Aytés A B C D 375 Figura 12.28. Líneas de Winter. (A) Cordal erupcionado en posición vertical. (B) Cordal incluido horizontalizado. (C) Tercer molar en posición mesioangular. (D) Cordal en distoversión. Distal Mesial Figura 12.29. Distintas formas de las raíces de los terceros molares inferiores. Para poder establecer si un cordal incluido está en posición lingual o vestibular, es necesario hacer una radiografía oclusal. Si la superficie oclusal del tercer molar está orientada hacia la lengua, se dice que existe una oblicuidad lingual, mientras que, si la superficie oclusal se dirige hacia la zona yugal, está en desviación vestibular. La posición lingualizada aumenta la dificultad de la extracción y la vestibulización la disminuye. Es de destacar que la mayor parte de los cordales inferiores incluidos está con oblicuidad lingual. Muchas veces se puede distinguir entre los dos tipos utilizando la radiografía periapical estándar y así nos evitamos la necesidad de efectuar una radiografía oclusal. La definición de la posición del diente más cercana a la película siempre es más precisa y radioopaca; por tanto, y después de compensar la diferencia en las densidades del esmalte y el cemento, si se observa que la corona del tercer molar está más clara- mente definida y es más radioopaca, dicho molar está en oblicuidad lingual, y en desviación vestibular si los ápices son su porción mejor definida. 12.5.3. ESTUDIO DE LAS RAÍCES Ningún molar tiene características parecidas a las que presenta el tercer molar inferior, en lo que respecta a número, forma, tamaño, disposición y anomalías de las raíces. En su conjunto, las raíces del tercer molar pueden asemejarse a un cono de base superior, que coincide con el cuello dentario. Dentro de este cono son posibles todas las presentaciones de raíces que Ries Centeno agrupa en distintos tipos como vemos en la figura 12.29. Por lo general el cordal es birradicular. La raíz mesial puede ser bífida y está aplastada en sentido mesiodistal; es algo más ancha en su 281-386 12/5/11 376 16:37 Página 376 Cordales incluidos. Patología, clínica y tratamiento del tercer molar incluido A B C D Figura 12.30. Anatomía de las raíces de los terceros molares. (A) Dos raíces fusionadas. (B) Tres raíces separadas. (C) Tres raíces con la misma vía de salida. (D) Tres raíces divergentes (visión desde apical). porción vestibular que en la lingual. La raíz distal tiene características parecidas, aunque por lo general su dimensión mesiodistal es menor que la de la raíz mesial. Son también frecuentes los terceros molares con ambas raíces unidas o fusionadas formando una única raíz de forma cónica. Pero en algunos casos nos encontramos con tres, cuatro y cinco raíces que dan lugar a una disposición radicular caprichosa que escapa a toda norma (figura 12.30). Es posible encontrar raíces supernumerarias, con enanismo o gigantismo, que se acoplan a cualquiera de las raíces. El estudio radiográfico de la dirección y tamaño radicular configura un problema importante, puesto que las maniobras destinadas a la extracción del tercer molar tienen que vencer el anclaje de las raíces en el hueso y por tanto las fuerzas y movimientos que apliquemos deben hacerles recorrer la vía de menor resistencia. Es necesario examinar la radiografía con una buena fuente de luz para poder establecer la cantidad y forma de las raíces y detectar la posible existencia de hipercementosis. Es posible localizar pequeñas raíces secundarias con inclinación vestibular o lingual con el uso de una lupa de mano; no obstante estas pequeñas raíces pueden estar superpuestas y no ser visibles en la placa radiográfica. Cuando la parte apical de una raíz adquiere una súbita flexión en dirección de los rayos X, muchas veces parece como si tuviera un extremo chato y redondeado en las radiografías; en estos casos debe hacerse un estudio más meticuloso. La presencia de raíces cuyas direcciones de salida para la extracción se contraponen entre ellas, o respecto a la corona dentaria, indica la odontosección. Puede existir una serie de factores que tiendan a inducir a error: – Técnica radiográfica deficiente Una mala aplicación de las técnicas radiográficas puede inducir a interpretaciones incorrectas. Las imágenes al alargarse o achatarse modifican la realidad y así las raíces aparecen con distinta forma, tamaño, estructura y relaciones. En las radiografías periapicales, el aparato de rayos X debe colocarse de manera que el rayo central sea paralelo a la superficie oclusal del segundo molar y pase a través de sus cúspides distales en ángulo recto en relación con la película. Si la angulación es correcta, se obtiene una radiografía en la que las cúspides linguales y vestibulares del segundo molar se superponen. – Insuficiente proyección distal de la película Si ésta no alcanza distalmente a cubrir toda la anatomía del tercer molar, pueden dejarse de ver problemas que asientan en la zona radicular. Cuando el examen clínico muestra que la inclusión del cordal es horizontal, debe colocarse la película más distal para, de ese modo, poder examinar la región apical. – Anomalías radiculares no visibles en la radiografía Algunas de ellas, dilaceraciones hacia vestibular o lingual, curvatura de los ápices, etc., pueden no estar exactamente reproducidas en la radiografía, por superposición de planos o distorsiones. 12.5.4. ESTUDIO DE LA CORONA La corona del tercer molar incluido puede presentar distintas variedades de forma, tamaño y estado que es preciso conocer. A pesar de que la forma de la corona del cordal incluido raras veces es motivo de dificultades para su extracción, es más difícil extraer mo- 281-386 12/5/11 16:37 Página 377 Cosme Gay Escoda, Manuel Piñera Penalva, Verónica Velasco Vivancos, Leonardo Berini Aytés lares con coronas cuadradas grandes y cúspides prominentes que los que tienen coronas cónicas pequeñas y cúspides planas. La corona del tercer molar puede ser tri, tetra o multicuspídea y poseer lóbulos, tubérculos o cúspides adicionales. Puede, por otra parte, presentar caries, obturaciones, fracturas, reabsorciones, etc. La forma de la corona y de las cúspides es muy importante cuando la vía de extracción del tercer molar queda completamente obstruida por el segundo molar. En estos casos, las cúspides del cordal se superponen a la superficie distal del segundo molar en la radiografía intrabucal; en esta circunstancia, aplicar fuerza sobre la cara mesial del diente incluido puede implicar la lesión de las estructuras de soporte del segundo molar e incluso su luxación. Esto se puede evitar realizando la odontosección con fresa quirúrgica redonda de carburo de tungsteno del nº 8. Cuando existe torsión del tercer molar, éste presentará una cavidad pulpar más pequeña u obliterada, y el esmalte perderá su contorno nítido en comparación con las características de otro molar que se encuentre en posición normal. 12.5.5. ESTUDIO DEL HUESO La textura del hueso que recubre y/o rodea el tercer molar puede variar entre los individuos, así como con la edad y los diferentes tipos de hueso del mismo sujeto; el hueso tiende a hacerse más esclerótico y menos elástico conforme la persona envejece y es posible establecer con precisión la calidad y cantidad de hueso por medios radiográficos bien estandarizados en los métodos de exposición y revelado. Debemos identificar el tamaño de los espacios medulares y la densidad de la estructura ósea. Si los espacios son grandes y la estructura ósea es fina, el hueso es generalmente elástico, mientras que es esclerótico si los espacios son pequeños y la estructura ósea densa. Nos interesa definir y describir someramente, aunque con precisión, el hueso perialveolar o pericoronario de la región. Su estudio anatomorradiológico está referido a la cara del molar que cubre: 12.5.5.1. Hueso mesial Es la porción ósea que se encuentra entre la cara distal del segundo molar y la cara mesial del tercer molar, dispuesta de tal modo que cubre parcial o totalmente esta última haciéndola accesible o inaccesible al instrumental de extracción. La extracción que exige efectuar ostectomía del hueso pericoronario se logra, en el caso del hueso mesial, tras la eliminación de la porción vestibular y el vértice de este hueso mesial, para permitir en un tiempo posterior el apoyo en ellos del instrumental quirúrgico. El hueso mesial fue llamado “interseptum” por Winter, tiene la forma de una pirámide de base inferior y cuatro caras de las cuales la cara externa o vestibular y el vértice superior son de interés quirúrgico. En este vértice podemos encontrar distintos tipos de patología (osteítis, granulomas, quistes, etc.). 12.5.5.2. Hueso vestibular Es el hueso que cubre la cara vestibular del tercer molar incluido, representa una amplia zona de hueso comprendida entre el molar y la cortical externa, es sumamente sólido y resistente, y de distinto espesor dependiendo del tipo de inclusión del cordal; su eliminación exige el uso de fresa quirúrgica. El estudio radiográfico es poco útil para su estudio, pues la mayor densidad radiográfica de la corona del tercer molar incluido resta nitidez y exactitud a su imagen. La radiografía oclusal proporciona mayores detalles, referidos más a su espesor que a la estructura del hueso vestibular. 377 12.5.5.3. Hueso distal Es la porción de hueso que cubre la cara distal del tercer molar; mediante el estudio radiológico es posible determinar su forma, dimensión, extensión y consistencia, todo ello de gran interés para la cirugía de la zona. El hueso distal es de una arquitectura sólida y se describe como una ancha planicie deprimida en su centro, pero en múltiples ocasiones en esta zona se presentan numerosos procesos patológicos originados casi siempre a expensas del saco pericoronario (quistes foliculares) o del ligamento periodontal (quistes paradentales). La ostectomía practicada en el hueso distal permite una correcta vía para la extracción del cordal, al poder dirigirlo hacia la rama ascendente. 12.5.5.4. Hueso lingual Es el hueso que cubre la cara lingual del tercer molar; tiene una consistencia débil por su escaso espesor y poca resistencia, por lo que es fácil que se fracture. En ocasiones, como consecuencia de procesos patológicos, el hueso lingual ha desaparecido, y ha sido reemplazado por el saco pericoronario o por tejido de granulación. Este adelgazamiento o fragilidad del hueso lingual explica la alta frecuencia de complicaciones en esta zona: fractura ósea, lesión del nervio lingual, desplazamiento de raíces o del tercer molar al suelo de la boca por debajo de la inserción del músculo milohioideo, etc. Sólo las radiografías oclusales pueden ofrecernos alguna información sobre el estado y la forma de la cortical ósea lingual. 12.5.5.5. Hueso oclusal Es la porción ósea que cubre la cara oclusal del cordal incluido en mayor o menor grado, dependiendo del tipo de inclusión. Su forma, consistencia y extensión pueden ser estudiadas radiográficamente. Está formado por dos corticales de hueso compacto que contienen una cantidad variable de hueso esponjoso. El hueso oclusal puede estar íntegro, o sea cubrir totalmente al tercer molar, o bien estar abierto en parte, en cuyo caso presenta una fenestración que relaciona el saco pericoronario con el tejido gingival. 12.5.5.6. Hueso basal Es la porción ósea situada por debajo del tercer molar; su consistencia y extensión son variables según el tipo de inclusión. Está constituido por hueso esponjoso de trama amplia y suele ser asiento de diversos procesos dependientes de infecciones del saco pericoronario o de problemas apicales del cordal. Este hueso basal está surcado de distal a mesial a una altura variable por el conducto dentario inferior, y puede establecerse distintas relaciones con el tercer molar incluido. Es también importante valorar la cercanía del diente incluido con el borde inferior de la mandíbula, dado que la cantidad de hueso existente debajo de las raíces podrá implicar una conducta quirúrgica muy cuidadosa o podrá hacernos prever posibles complicaciones (fracturas óseas) en el postoperatorio. Esta valoración del espesor de la mandíbula debe hacerse especialmente en los pacientes ancianos que presentan una mandíbula delgada, desdentada y con un tercer molar incluido, y que al efectuar la intervención quirúrgica pudiera fracturarse si se realizan maniobras violentas. 12.5.5.7. Hueso interradicular El tabique óseo interradicular, denominado “septum” por Winter; es la porción de hueso situado entre las raíces del tercer molar incluido. 281-386 12/5/11 378 A 16:37 Página 378 Cordales incluidos. Patología, clínica y tratamiento del tercer molar incluido B Nervio dentario inferior Es hueso esponjoso, de forma variable en relación directa con la posición y disposición de sus raíces y representa un sólido anclaje del cordal que es preciso considerar al planear su extracción. Debe valorarse adecuadamente la posible existencia de trastornos del hueso como osteodistrofias o neoplasias óseas lo cual complicaría aún más la intervención quirúrgica, pero generalmente este tipo de patología es muy rara y fácilmente demostrable en las radiografías. Así pues, hemos efectuado un detallado examen del hueso circundante al tercer molar con lo cual habremos determinado si éste interfiere con la extracción del diente. Asimismo la densidad del hueso y/o la presencia de destrucción ósea por infección, imágenes quísticas, etc., podrán alterar nuestra conducta quirúrgica. 12.5.6. EL SEGUNDO MOLAR Es muy importante estudiar la posición y disposición radicular del segundo molar pues estas características pueden dificultar la extracción del tercer molar incluido. La inclinación distal del eje longitudinal del segundo molar puede crear o incrementar la retención del cordal incluido. Si el segundo molar sólo tiene una raíz cónica, es posible luxarlo con facilidad durante la extracción del tercer molar utilizando un botador aplicado en su cara mesial, sobre todo si falta en la arcada dentaria el primer molar. Tanto en el tercer molar superior como en el inferior es de gran interés establecer bien la relación de este diente incluido con el molar precedente, puesto que, si esto no se tiene en consideración, podemos producir iatrogenia en el molar de los 12 años (figura 12.31). 12.5.7. CONDUCTO DENTARIO INFERIOR El conducto dentario inferior aloja el paquete vásculo-nervioso dentario inferior; se inicia en la cara interna de la mandíbula en el agujero mandibular (limitado por delante por la espina de Spix) y recorre el hueso hasta la altura de los premolares inferiores, es decir, hasta el agujero mentoniano. El conducto dentario inferior está protegido por una cortical, que le es propia, y que en la radiografía se identifica como dos líneas radioopacas. El conducto suele ser inferior y externo (vestibular) con respecto a las raíces, en la gran mayoría de los casos, aunque la relación entre conducto dentario inferior y raíces del tercer molar puede variar, y ser más o menos estrecha. Sicher y Dubrul han señalado tres tipos de relación del conducto dentario inferior con las raíces de los molares inferiores: – El conducto está en contacto con el fondo del alvéolo del tercer molar. – Existe una franca distancia entre el conducto y los ápices de los molares inferiores. – Todos los molares inferiores se relacionan con el conducto. En muchas ocasiones, las raíces del tercer molar incluido están en íntimo contacto con el conducto, presentando incluso un surco en su cara Seno maxilar Figura 12.31. (A) Relación del tercer molar inferior con el segundo molar y el conducto dentario inferior. (B) Relación del cordal superior con el segundo molar y el seno maxilar. vestibular o en la superficie radicular lingual. Esta última posibilidad es destacada por Howe, como la más frecuente. Parant cree que ocurre en aproximadamente uno de cada 2.000 pacientes. Excepcionalmente se han descrito raíces atravesadas por un túnel por donde discurre el conducto dentario inferior. Radiográficamente, el hueso denso que forma el techo y el piso del conducto dentario inferior queda representado por dos líneas radioopacas paralelas que encierran una zona de mayor radiotransparencia. Cuando el conducto dentario inferior se superpone a la porción radicular del tercer molar o está excavado por los elementos del paquete vásculo-nervioso, la imagen radiográfica mostrará un arqueamiento en dirección apical del conducto debido a su contacto con el molar (modificación de su recorrido) o radiotransparencia por disminución del tejido dentario (modificación en intensidad) producida por la excavación del conducto en la raíz del tercer molar. Puede también detectarse la interrupción de la continuidad de una o ambas líneas radioopacas conforme cruzan por la raíz del tercer molar. En los casos en que el contenido del conducto dentario perfora la raíz, se observa un estrechamiento característico en la banda radiotransparente por pérdida de las líneas blancas (figura 12.32). Si comprobamos que el tercer molar incluido tiene una relación estrecha con el conducto dentario inferior y su contenido, deberemos exprimir al máximo la exploración radiográfica y sería conveniente tenerlo bien localizado mediante tomografía computadorizada (figuras 12.33 a 12.36). Antes de la intervención quirúrgica deberemos advertir al paciente de la posibilidad de que presente una parestesia postoperatoria del nervio dentario inferior con alteraciones más o menos importantes en la sensibilidad labial. Igualmente este dato nos hará adoptar una serie de medidas quirúrgicas encaminadas a evitar la lesión del paquete vásculonervioso como puede ser realizar mayor ostectomía vestibular, efectuar odontosección estratégica, legrado cuidadoso del fondo del alvéolo, no usar la electrocoagulación, etc. (figura 12.37). 12.5.8. SENO MAXILAR En el tercer molar superior es importante valorar sus relaciones con el segundo molar y en especial con el seno maxilar. El suelo del seno maxilar es el proceso alveolar, y su punto más declive está situado en el adulto a nivel de los ápices del primer y segundo molar. No obstante, el tercer molar mantiene con él, en todas sus fases de desarrollo, una relación muy estrecha; puede incluso afirmarse que algunos cordales están separados del seno maxilar por una fina capa de hueso. Esta capa ósea es habitualmente convexa y curvilínea, adoptando una forma más o menos ondulante entre las raíces dentarias. La pneumatización del seno maxilar puede aumentar en la edad adulta cuando se pierden los molares superiores de forma prematura. Estas condiciones anatómicas de contigüidad explican la gran facilidad con que la patología del tercer molar superior puede provocar problemas sinusales, tales como: 281-386 12/5/11 16:37 Página 379 Cosme Gay Escoda, Manuel Piñera Penalva, Verónica Velasco Vivancos, Leonardo Berini Aytés A B C D 379 Figura 12.32. Relación del cordal inferior con el conducto dentario inferior. (A) 3.8 con raíces “en gancho”. (B) 3.8 con el conducto dentario inferior por vestibular. (C) 3.8 con raíces fusionadas que se relacionan con el conducto dentario inferior situado por vestibular. (D) 4.8 con raíces divergentes en relación íntima con el conducto dentario inferior. A B Figura 12.33. (A) 3.8 con relación muy estrecha con el conducto dentario inferior. (B) Estudio mediante tomografía computadorizada. infección sinusal de origen odontogénico, comunicación bucosinusal, introducción de restos radiculares del cordal o de todo el diente en el seno maxilar, etc. (figura 12.38). Todo ello hace que en el estudio radiológico preoperatorio se deban valorar bien estos datos con el fin de evitar complicaciones intra o postoperatorias o secuelas por iatrogenia (figura 12.39). 12.6. DIAGNÓSTICO El diagnóstico se basa en una correcta historia clínica y un minucioso examen clínico y radiológico. Anotando todos los datos que estos estudios nos aportarán, suele ser muy fácil establecer un correcto diagnóstico, lo cual es primordial para efectuar el tratamiento más pertinente en cada caso particular. 12.6.1. HISTORIA CLÍNICA Es preciso comenzar el estudio del paciente con una correcta anamnesis, investigando todos los antecedentes que puedan ser de interés, sin descuidar todos los signos y síntomas del proceso o enfermedad actual. 12.6.2. EXAMEN CLÍNICO – Examen general. Buscaremos signos y síntomas sistémicos; así, empezaremos con el registro de la temperatura axilar, tensión arterial, pulso y frecuencia respiratoria, etc. – Examen regional. Investigaremos la presencia de tumefacción extrabucal, adenopatías cervicales, trismo, disfagia, etc. – Examen local. Examinaremos la región del tercer molar, buscando la presencia de tumefacción, dolor, supuración, ulceración, etc. 281-386 12/5/11 380 16:37 Página 380 Cordales incluidos. Patología, clínica y tratamiento del tercer molar incluido A A B B C Figura 12.35. Estudio mediante tomografía computadorizada en un paciente con los cordales inferiores incluidos. (A) Corte axial. (B) Corte sagital. (C) Corte coronal. Figura 12.34. (A) Detalle de una ortopantomografía que nos muestra la inclusión del 4.7 y el 4.8. (B) Corte coronal de la tomografía computadorizada que localiza perfectamente la relación del 4.7 con el conducto dentario inferior. Exploraremos con una sonda roma la posible existencia de una fístula, y en su caso, la presencia de un tercer molar en su profundidad. Revisaremos ambos lados del piso bucal, anotando si hay dolor, induración, caries, patología periodontal, etc. Debe investigarse si el tercer molar o el segundo molar superior traumatizan el capuchón mucoso que recubre el cordal inferior; este traumatismo provoca la persistencia de la inflamación. 12.6.3. EXAMEN RADIOLÓGICO El estudio radiológico es imprescindible y para ello haremos las siguientes placas radiográficas: – Ortopantomografía (figura 12.27). – Radiografía periapical intrabucal del tercer molar o de la región donde pueda estar ubicado (figura 12.27). – Radiografía oclusal de la zona del tercer molar. Se realiza sólo cuando nos interesa conocer la inclinación hacia lingual o vestibular del cordal o el estado del hueso de estas zonas. – Radiografías extrabucales del tipo de la proyección lateral de cráneo desenfilada de maxilares. Puede ser útil en algunas ocasiones aunque la radiografía panorámica de los maxilares es mejor, y además nos da información sobre los cuatro cordales simultáneamente (figura 12.40). Para hacer una correcta interpretación radiográfica es necesario comparar y correlacionar constantemente la clínica con la imagen radiográfica. Al realizar o interpretar las radiografías debe tenerse presente: – El área de estudio debe aparecer en el centro de la radiografía y deben obtenerse al menos 2 proyecciones distintas. En general nosotros hacemos una ortopantomografía y una radiografía intrabucal del tercer molar. – Los puntos de contacto deben aparecer abiertos, lo que indica que el centro del rayo ha pasado en ángulo recto a través del área de exposición. 281-386 12/5/11 16:37 Página 381 Cosme Gay Escoda, Manuel Piñera Penalva, Verónica Velasco Vivancos, Leonardo Berini Aytés 381 B A Figura 12.36. (A) Detalle de una ortopantomografía que evidencia la presencia del 3.4 incluido y un quiste folicular en relación con el 3.8. (B) Estudio minucioso de la patología quística y las inclusiones dentarias mediante tomografía computadorizada. L V L V L V L V L V L V L V Figura 12.37. Relaciones del conducto dentario inferior y las raíces del tercer molar inferior. – Puede existir cierta superposición de las cúspides de los dientes anteriores. – Deben verse los tejidos blandos existentes en la zona. – Todas las interpretaciones radiográficas tienen que apoyarse en hallazgos clínicos. Después de tener un estudio radiográfico adecuado, el profesional debe valorarlo para interpretar correctamente cada punto diagnóstico que pueda estar presente. La radiovisiografía nos permite exprimir al máximo el estudio radiográfico mediante los programas informáticos que facilitan colorear el nervio dentario inferior. 12.7. TRATAMIENTO DEL TERCER MOLAR INCLUIDO Tras un minucioso diagnóstico diferencial y una vez establecido el diagnóstico definitivo se puede planear o efectuar el tratamiento, sin de- 281-386 12/5/11 382 16:37 Página 382 Cordales incluidos. Patología, clínica y tratamiento del tercer molar incluido A B Figura 12.38. Relación del tercer molar superior con el seno maxilar. (A) 2.8 en posición distoangular. (B) 2.8 en íntima relación con el seno maxilar y los ápices de los molares contiguos. A C B Figura 12.39. Estudio de la relación de los cordales superiores con el seno maxilar mediante tomografía computadorizada. (A) Ortopantomografía. (B) Corte sagital de la hemiarcada superior izquierda. (C) Corte coronal a nivel del 1.8. mora porque la espera sólo prolonga la duración de la sintomatología y permite las complicaciones. 12.7.1. TRATAMIENTO DE LAS COMPLICACIONES ORIGINADAS POR EL TERCER MOLAR En general puede decirse que todas las complicaciones que origina un cordal incluido, pueden ser tratadas en primer lugar mediante la medicación apropiada a cada tipo de sintomatología. El tratamiento etiológico consistirá normalmente en la extracción del tercer molar. La pericoronaritis suele ser el problema más frecuente; en este caso se debe retrasar la extracción del cordal hasta controlar la infección aguda; para ello se indica antibioticoterapia y analgésicos-antiinflamatorios junto con medidas higiénicas locales como enjuagues con antisépticos. La extracción de un diente con una infección activa predispone a las osteítis y osteomielitis agudas, en particular si el enfermo tiene gingivitis ulcerativa aguda o periodontitis aguda. A pesar de todo ello, en casos excepcionales y ante un cuadro grave en que no se pueda posponer la exodoncia o el tratamiento farmacológico no esté dando buen resultado, se deberá efectuar la extracción quirúrgica, claro está, siempre bajo tratamiento antibiótico. La extracción de un tercer molar incluido con infección pericoronaria es seguida por una incidencia importante de alveolitis o “alvéolo seco”, por lo que recomendamos retrasar la extracción por lo menos dos semanas después de que haya desaparecido todo signo clínico de inflamación. En estos casos es posible disminuir de forma notable la frecuencia de complicaciones al extraer el cordal con una cobertura antibiótica adecuada, una hora antes de la intervención quirúrgica, y prosiguiendo el tratamiento de 4 a 7 días después. 281-386 12/5/11 16:37 Página 383 Cosme Gay Escoda, Manuel Piñera Penalva, Verónica Velasco Vivancos, Leonardo Berini Aytés A 383 B Figura 12.40. Radiografías extrabucales. (A) Proyección lateral de cráneo. (B) Radiografía lateral de cráneo desenfilada de maxilares. Si existen abscesos o flemones originados por la patología del tercer molar, deberemos dar el tratamiento farmacológico adecuado y desbridar y drenar cualquier colección purulenta. Una vez pasado el problema agudo, en un segundo tiempo haremos la extracción del cordal. 12.7.2. TRATAMIENTO DEL TERCER MOLAR INCLUIDO Ante la presencia de un cordal incluido tenemos varias opciones terapéuticas: 12.7.2.1. Conducta expectante Es decir abstención, que siempre significa control del paciente con el fin de prevenir posibles complicaciones. Normalmente se decide la conducta expectante mientras no hay sintomatología, como en los terceros molares profundamente incluidos (inclusión intraósea profunda), que no producen síntomas o cuando no se comunican con la cavidad bucal; no obstante, siempre existe la posibilidad de que después sobrevenga un estado patológico. Las indicaciones para dejar un tercer molar que ya está dando problemas patológicos son muy pocas. El motivo más frecuente es el mal estado general de paciente y que el acto quirúrgico no haga rentable la relación riesgo-beneficio. Las infecciones pericoronarias y los problemas periodontales pueden ser tratados por métodos conservadores -la caries de un tercer molar puede obturarse, una pulpitis puede tratarse con métodos endodóncicos, un quiste se puede marsupializar, etc.- e incluso puede extraerse el molar de los 12 años. Sin embargo debemos remarcar que estos procedimientos son transigencias y no son los tratamientos de elección. Un motivo importante para tratar de mantener un cordal incluido es cuando existe una cierta duda acerca del futuro del segundo molar: si éste presenta caries profunda, restauración importante, tratamiento endodóncico deficiente, pérdida de hueso alveolar, etc. En estos casos se presume la posibilidad de que, con posterioridad, habrá que extraer el segundo molar; entonces si esto se produce, el tercer molar pasará a una posición más funcional o podrá utilizarse de pilar de una prótesis. Es obvio que la edad del paciente y la posición del cordal son consideraciones importantes para hacer esta predicción. 12.7.2.2. Trasplante En casos muy contados, si hacemos la extracción del primer o segundo molar podemos optar por colocar en el alvéolo remanente el germen del tercer molar. Para realizar esta técnica debemos ser muy escrupulosos en la selección del paciente. Así por ejemplo, el germen del cordal a trasplantar debe tener un desarrollo radicular aproximado de dos tercios. 12.7.2.3. Exéresis del capuchón mucoso Los autores franceses la denominan “décapuchonage” y consiste en la exéresis del capuchón mucoso que cubre en mayor o menor grado el tercer molar; esta maniobra no se debe efectuar nunca en una fase aguda de pericoronaritis, puesto que esto acarrearía complicaciones infecciosas graves. La exéresis del capuchón mucoso quiere solucionar los repetidos episodios de pericoronaritis, que origina su presencia; esta exéresis puede efectuarse con bisturí con hoja del nº 15 o del nº 11, con bisturí eléctrico o con láser de CO2 o de Erbium:YAG y siempre bajo anestesia local; con ello deberemos dejar toda la corona libre de la mucosa que le cubría (figura 12.41A y B). Suele ser muy raro que se consiga una correcta inserción epitelial en todo el cuello dentario, es decir, la zona gingival posterior ya se presenta como una clara fuente de futuros problemas. Además esta maniobra en numerosas ocasiones es incluso técnicamente imposible de realizar adecuadamente. Por ello debe indicarse solamente en los casos de inclusión en posición vertical, sin desviaciones y así lograr una vía libre para la erupción del tercer molar. El capuchón que cubre el tercer cordal en erupción tiene que ser eliminado en base a dos criterios esenciales: – Forma y límites del capuchón. Sólo debe hacerse la exéresis de los capuchones que cubren en forma de lengüeta el molar en erupción. No deben ser resecados los capuchones formados por una prolongación del pilar anterior del velo del paladar. – Posición del tercer molar en erupción. Debe estar en posición vertical y su corona a la misma altura que la del segundo molar. Es decir que prácticamente no hay más obstáculo que se oponga a la erupción que la lengüeta gingival que cubre la corona del cordal. En ninguna otra posición del tercer molar está indicada la resección quirúrgica del capuchón que lo cubre; entonces sería una intervención inútil, que casi siempre acarrea graves riesgos y complicaciones. Esta maniobra de “décapuchonage” que en teoría parece tan adecuada, no consigue evitar sucesivos problemas e incluso muchas veces puede originar complicaciones infecciosas importantes. Por ello no es una terapéutica que recomendemos aplicar ante un tercer molar en inclusión submucosa, aunque en casos excepcionales la podremos indicar, si este cordal va a tener una función de pilar de una prótesis, lo cual exigirá además un tratamiento ortodóncico para mesializarlo. Parece también evidente que, si este molar no va a tener ninguna función masticatoria, puesto que no suele tener contactos oclusales fun- 281-386 12/5/11 384 16:37 Página 384 Cordales incluidos. Patología, clínica y tratamiento del tercer molar incluido A B C Figura 12.41. (A) Exéresis del capuchón mucoso. (B) Aspecto postoperatorio después de la exéresis del capuchón mucoso. (C) Cauterización del capuchón mucoso. cionales, no vale la pena efectuar la exéresis del capuchón mucoso a la espera de nuevas complicaciones que finalmente nos obligarán a realizar su extracción. 12.7.2.4. Cauterización Consiste en la colocación de substancias cáusticas en el capuchón mucoso con el fin de aliviar el dolor y acelerar la resolución de la pericoronaritis crónica, a la espera de una erupción correcta del tercer molar o de ir consiguiendo la desaparición del capuchón mucoso. Se debe aislar la zona con rollos de algodón, se seca la región molar inferior y con una pinza hemostática tipo “mosquito” se transporta una pequeña cantidad de solución cáustica, que se deposita por debajo del capuchón mucoso; por la acción de la gravedad y por atracción capilar, esta solución se distribuirá hacia los surcos más profundos (figura 12.41C). Las preferencias personales de cada autor determinan el tipo de solución cáustica usada con este fin: las más frecuentes son la de ácido crómico, fenol, ácido tricloroacético, solución amoniacal de nitrato de plata de Howe, o cristales de nitrato de plata fundidos sobre el extremo de una sonda de plata. Sea cual sea el tipo de cáustico usado, debemos tener a nuestra disposición otros compuestos para controlar su efecto. Así, se emplea peróxido de hidrógeno cuando se maneja el ácido crómico, el exceso de nitrato de plata se neutraliza con aceite de clavo sobre una torunda de algodón y cuando se utilizan otros cáusticos, es común pintar la región con glicerina para limitar el flujo de la solución; después se retiran los rollos de algodón y se recomiendan enjuagues bucales. Algunos autores no utilizan substancias cáusticas y son más partidarios de emplear una solución de cetrimonio al 1% o de clorhexidina al 0,05% para irrigar por debajo del capuchón mucoso. Después colocan una solución astringente del tipo de la solución de Talbot que está compuesta por: yodo (12 g), yoduro de zinc (7 g), agua (4,5 ml) y glicerina (28,4 ml). Siempre prescriben enjuagues bucales de solución salina caliente, en intervalos frecuentes y manteniéndolos sobre el área afectada durante el mayor tiempo posible. Este tipo de medidas locales no las usamos casi nunca, puesto que nuestras preferencias van por la administración de una correcta antibioticoterapia (penicilina y derivados, clindamicina, metronidazol, etc.), de analgésicos antiinflamatorios no esteroideos (AINEs) y los enjuagues con solución salina o con antisépticos (Clorhexidina). La cauterización al igual que la exéresis del capuchón mucoso son dos técnicas que creemos poco útiles, “pasadas de moda” y que casi siempre repre- sentan entretener el problema, para llegar al final a la extracción del tercer molar incluido. Con estas técnicas es muy difícil conseguir un margen gingival adecuado (encía queratinizada) para todo el perímetro del cuello dentario del tercer molar y especialmente para su cara distal. 12.7.2.5. Exodoncia quirúrgica La extracción del cordal incluido cuando existe patología es el tratamiento etiológico del cuadro y por tanto es la conducta de elección, con algunas excepciones: pacientes cuyo estado de salud general es tan precario que tal procedimiento quirúrgico no sería conveniente; pacientes de edad avanzada para los que, en presencia de un molar asintomático, esta intervención resultaría innecesaria o no aconsejable. En vista de los múltiples problemas que ocasionan los terceros molares incluidos, la cuestión de su extracción profiláctica merece una consideración muy cuidadosa. La experiencia clínica nos enseña que la mayoría de dientes incluidos, incluso los situados de forma intraósea profunda, acaba provocando alguna complicación más pronto o más tarde. Como los problemas operatorios y postoperatorios son muy poco importantes si no hay un proceso patológico presente en el cordal incluido, y puesto que la morbilidad quirúrgica aumenta con la edad, se recomienda extraer estos molares apenas se tiene la evidencia de que no hay suficiente espacio o están en una posición que no les permitirá hacer una erupción normal. Como el crecimiento maxilar se completa entre los 16 y 18 años, la decisión debería adoptarse en este momento. A esta edad las raíces se han formado aproximadamente la mitad o las dos terceras partes y esto facilita su extracción, de la misma forma que la capa de hueso que cubre el tercer molar no es excesiva y su dureza no es tan marcada como en un adulto. Algunos autores llegan a afirmar que en estos días de excelente asistencia dental, el individuo que recibe buena terapéutica odontológica debería tener todos los cordales extraídos antes de los 18 años. Para este paciente no importa si el tercer molar está impactado o retenido; es simplemente buena Odontología preventiva. No es común que los terceros molares adopten una oclusión adecuada y en cambio frecuentemente son foco de todo tipo de complicaciones. Es más fácil extraer un cordal en un individuo joven, puesto que tolera mejor la intervención quirúrgica, la cirugía es menos extensa que en el adulto, se recupera más rápidamente y la posibilidad de complicaciones por la cirugía es muy pequeña. Por todo ello creemos recomendable adoptar una postura profiláctica y hacer la extracción de los terceros molares en frío, es decir, sin presencia de patología, en un momento favorable para el paciente, por ejemplo en período de vacaciones y en una edad comprendida entre los 16 y 25 años. 281-386 12/5/11 16:37 Página 385 Cosme Gay Escoda, Manuel Piñera Penalva, Verónica Velasco Vivancos, Leonardo Berini Aytés La extracción profiláctica de los cordales en vías de desarrollo antes de que se inicie la mineralización o antes de que las cúspides calcificadas se hayan unido (6 a 9 años) o cuando sólo se ha formado la corona (10 a 16 años), es un procedimiento que algunos autores recomiendan. Aunque esta conducta tiene la ventaja de que reduce la morbilidad y preserva mejor el hueso alveolar, la falta de precisión para prever la posibilidad de inclusión y no saber cuál será el futuro estado bucal del paciente hacen que no sea aconsejable en la mayoría de los casos. Cuando el tercer molar superior está incluido, también debe extraerse; en otras muchas ocasiones está sobreerupcionado y produce traumatismo yugal y del capuchón mucoso del tercer molar inferior; en estos casos también es preferible efectuar su exodoncia, especialmente cuando el cordal inferior también va a ser extraído. Sin embargo, si hay razones sólidas para dejar el cordal superior, entonces, por lo menos, debemos rebajar las cúspides lo suficiente para evitar que siga traumatizando la mucosa bucal o el capuchón mucoso. Si el cordal superior traumatiza la mucosa vestibular o el capuchón mucoso inferior, la extracción aliviará el traumatismo, pero dejará 385 el molar inferior sin su antagonista, en caso de que hiciera erupción más tarde. Por todo ello debe considerarse el valor funcional de estos terceros molares superior e inferior en relación al estado del resto de la dentición. Algunos autores creen que es indispensable dejar erupcionar los terceros molares superiores, con el fin de que la tuberosidad maxilar se desarrolle de forma adecuada. Esta afirmación no tiene una explicación clara y científica. El odontólogo en su praxis diaria debe hacer extracciones de dientes incluidos de forma correcta y sistemática; si honestamente no tiene el hábito quirúrgico adecuado, debe remitir el paciente a un cirujano bucal. Bajo ningún concepto puede entretener el caso y menos aún ejecutar una intervención quirúrgica que no conozca a la perfección. Esto hace que veamos pacientes en los que ha existido un intento previo de extraer un cordal incluido que fracasó, dejando todo el tercer molar o parte de él; en estos casos está indicado hacer un estudio preoperatorio detallado sobre las causas del intento fallido. Deberemos diagnosticar los motivos particulares del problema y planificaremos un plan de acción quirúrgico para solucionarlo de forma adecuada.
© Copyright 2026